Definisjon
Tropesykdommer er infeksjoner som hovedsakelig forekommer i tropiske og subtropiske strøk. De kan skyldes virus, bakterier, sopp og parasitter. Personer som bruker immundempende medikamenter, for eksempel mot revmatiske sykdommer, kan være mer utsatt for å bli syke. Tropesykdommer kan oppstå hos personer som reiser til disse områdene, og de kan også «importeres» med reisende som kommer tilbake fra tropene. Symptomene kan noen ganger ligne på symptomer ved revmatiske sykdommer (se Lignende tilstander).
Symptomer
Tropesykdommer kan gi mange ulike symptomer. Vanlige tegn på sykdom er feber, utslett, knuter under huden, magesmerter og smerter i ledd og muskler.
Undersøkelser
For å stille en diagnose er en kombinasjon av flere undersøkelser vanligvis nødvendig:
- Sykehistorie: Legen vil spørre om du har vært på reise i tropiske eller subtropiske strøk og hvilke symptomer du har.
- Klinisk undersøkes: Legen vil undersøke huden, leddene, lymfeknutene og de indre organene, inkludert lever og milt. Også øyne og munn undersøkes
- Blodprøver og urinprøver kan vise tegn på betennelse, for eksempel høye verdier av CRP og senkning (SR), lavt antall blodlegemer, forhøyede leverenzymer eller tegn på nedsatt nyrefunksjon. Urinprøver kan også avdekke nyrebetennelse. Legen kan også ta spesielle prøver avhengig av hvilken sykdom som mistenkes.
- Bildediagnostikk: I noen tilfeller kan det være aktuelt med bildediagnostikk, for eksempel røntgen, CT eller MR, av lungene, de indre organene og hjernen.
- Andre undersøkelser kan omfatte avføringsprøver og spinalpunksjon, hvor man undersøker spinalvæsken fra nervesystemet. I noen tilfeller kan det også tas vevsprøver fra det området som er angrepet av sykdommen.
Lignende tilstander (differensialdiagnoser)
Symptomene på tropesykdommer kan ligne på symptomer ved en rekke andre sykdommer, blant annet:
- Systemisk lupus erythematosus (SLE)
- Sjögrens syndrom
- Revmatoid artritt (leddgikt)
- Spondyloartritt (en gruppe inflammatoriske sykdommer som rammer ledd og muskler)
- Systemisk vaskulitt (betennelse i blodårene)
Behandling
Behandlingen avhenger av hvilken sykdom som forårsaker symptomene. Infeksjoner forårsaket av bakterier og parasitter behandles ofte med antibiotika. Virusinfeksjoner og andre typer infeksjoner behandles med tiltak som lindrer symptomene og forebygger eventuelle komplikasjoner. Vennligst se mer under de enkelte sykdommene nedenfor.
Litteratur
Nedenfor er informasjon om noen aktuelle tropesykdommer:
Bilharziose (Schistosomiasis)
Flest tilfeller i Afrika. Tarminfeksjon med parasitt (kroniske abdominale smerter og fordøyelsesplager). Urininfeksjon (hematuri). Kronisk forløp med noe feber og anemi. Kan forårsake kroniske rygg- og hodesmerter. Diagnostikk ved MR (lokalisert inflammasjon) og Serum Schistoma IF antigen, ELISA Egg titer, Serum Schistoma IF. Leddbetennelse (artritt) er beskrevet (referanse: Rakotomala HN, 2017). Granulomatøs betennelse.
Definisjon. Bilharziose er en tropesykdom forårsaket av parasitter, nærmere bestemt ulike typer schistosoma-ormer. Disse ormene er 1-2 cm lange og angriper hud, urinblære og tarm. I sjeldnere tilfeller kan de også forårsake leddbetennelse (artritt). Sykdommen er ofte kronisk, noe som betyr at den kan vare lenge. Når parasittene legger egg i kroppens vev, forårsaker dette en betennelsesreaksjon som kalles granulomatøs betennelse.
Sykdomsårsaker. 1-2 cm lange ormer (Termatoder). Urinblære-bilharzinose: S. haematobium. Hud-infeksjon ved bad i infiserte innsjøer. Tarm-bilharzidose: S. mansoni, S. japonicum, S. intercalaticum, S. mekongi.
Forekomst. Bilharziose forekommer hovedsakelig i tropiske og subtropiske områder. Over 85% av tilfellene finnes i Afrika sør for Sahara. Sykdommen sees også, men sjeldnere, i Karibien, Sør-Amerika, Midtøsten og Asia. I Norge kan vi se bilharziose hos asylsøkere fra Afrika.
Smitte. Parasittene overføres via forurenset badevann. De stammer fra infiserte ferskvannssnegler. Barn som leker i vann er spesielt utsatt for smitte.
Symptomer:
- De første symptomene oppstår vanligvis 2-7 uker etter smitte.
- Det starter ofte med kløende små knuter i huden, særlig på føtter som har vært i kontakt med forurenset ferskvann.
- Elveblest (urtikaria) kan også forekomme.
- Etter 4-12 uker kan symptomer fra indre organer oppstå, som feber, magesmerter, diaré (som kan være blodig), utmattelse, hoste og blod i urin.
- Ved infeksjon i kjønnsorganene kan det oppstå blødninger fra slimhinnene.
- I noen tilfeller kan bilharziose forårsake kroniske rygg- og hodesmerter (referanse: Rakotomala HN, 2017).
Undersøkelser av blod og urin.
Blodprøver kan vise «eosinofili», som betyr at det er for mange eosinofile granulocytter (en type hvite blodceller). Blodprøver kan også brukes til å påvise parasittens antigener (stoffer som utløser en immunreaksjon) ved hjelp av en ELISA-test. Antistoffer mot parasitten kan også påvises i blodprøver.
Mikroskopisk undersøkelse av avføring og urin kan påvise parasittegg. Dersom egg ikke påvises ved mikroskopi, kan en vevsprøve fra endetarmen eller urinblæren undersøkes.
Diagnose. Diagnosen stilles på bakgrunn av sykehistorie (tropereise), påvisning av parasitten i urin, avføring eller vev, og påvisning av antistoffer i blod. Antistoffene er spesifikke for bilharziose, men de kan være til stede i flere år etter at infeksjonen er behandlet.
Komplikasjoner. Bilharziose kan øke risikoen for kreft i urinblære, tykktarm og lever på sikt. Andre komplikasjoner kan være portal hypertensjon (høyt blodtrykk i portvenen, som fører blod fra tarmen til leveren) og fokal epilepsi (en type epilepsi) ved infeksjon med S. japonicum.
Behandling. Bilharziose behandles med Praziquantel (Biltricide), som vanligvis gis som en enkelt dose årlig. Mer enn 80% av pasientene blir friske etter behandling.
Forebygging Det viktigste forebyggende tiltaket er å unngå bading i infiserte innsjøer og å unngå forurenset drikkevann. Det er for tiden ingen vaksine mot bilharziose, men det pågår forskning for å utvikle en.
OBS! Det finnes harmløse bilharzia-arter som kan forårsake badedermatitt (hudbetennelse) i Mellom-Europa og Nord-Amerika (referanse: Omar HN, 2016).
Litteratur: Al Amin ASM, 2022, Hinz R, 2017, Kristiansen T, 2021
Chikungunyafeber
Asia, Afrika, Mellom- og Sør-Amerika. Virus infeksjon. Feber, utslett, sterke leddsmerter (feber, utslett og sterke leddsmerter) (referanse: Runowska M, 2018)
Definisjon. Chikungunyafeber er en virussykdom som overføres til mennesker gjennom myggstikk. Sykdommen er forårsaket av Chikungunya-viruset. Fra 2014 har det vært en økning i antall smittede i vestlige land.
Forekomst. Chikungunyafeber forekommer hovedsakelig i Afrika, Asia og Mellom- og Sør-Amerika. Det har vært epidemier i Vest-Afrika, Øst- og Sør-Afrika og Asia. De senere årene har det også vært tilfeller i Karibien og USA, men foreløpig er disse få.

Smitte. Chikungunya-viruset spres på samme måte som denguefeber, gjennom stikk fra infiserte mygg (aedes mosquitoes).
Symptomer.
- 2-3 dager etter myggstikk (maksimalt 12 dager) utvikler man høy feber, ofte opptil 40 grader Celsius.
- Det er vanlig med et småprikket (petekkier) eller flekket (maculopapulært) utslett på kroppen, og av og til også på armer og ben.
- Hodepine, kvalme, oppkast og øyesymptomer med lysskyhet kan også forekomme.
- Noen får også øyebetennelse (iridocyklitt).
- Revmatiske symptomer er vanlige ved chikungunyafeber. Mange opplever sterke smerter i flere ledd (artralgi), og leddene kan også hovne opp (artritt). I mange tilfeller hovner også bena opp (referanse: Runowska M, 2018).
Diagnose. PCR-undersøkelse av blod kan påvise viruset innen få dager. Det finnes også serologiske tester som påviser antistoffer mot chikungunya-viruset (IgM), men disse kan gi «falsk positive» resultater. Virusdyrking fra blodprøve er også mulig, men dette tar minst 1-2 uker.
Lignende tilstander (differensialdiagnoser): Symptomene på chikungunyafeber kan ligne på symptomer ved denguefeber.
Behandling. Det finnes ingen spesifikk behandling mot chikungunyafeber. Behandlingen er symptomrettet og fokuserer på å lindre smerter med betennelsesdempende medisiner (NSAIDs) som naproxen eller paracetamol.
Forløp / Prognose. Feberen går vanligvis raskt over, ofte etter to dager. Ledsmerter, hodepine og utmattelse kan vare en uke eller lenger. De fleste blir helt symptomfrie i løpet av et par måneder. Yngre mennesker blir vanligvis raskere friske enn eldre. I noen tilfeller kan sykdommen bli kronisk, med vedvarende smerter.
Forebygging.Den beste måten å forebygge chikungunyafeber på er å beskytte seg mot myggstikk. Det finnes for tiden ingen vaksine mot sykdommen, men det pågår forskning for å utvikle en.
Litteratur. Rodriguez JAO, 2022, Tanaya A, 2017, Runowska M, 2018; Silva Jr JVJ, 2018.
Denguefeber (Break-bone fever)
Asia, Sørlige del av Afrika, Mellom- og Sør-Amerika, virus, feber, hodepine, muskel- og leddsmerter, eksem (meslinger -lignende)
Dengue-feber: Licensed under Public Domain via Commons - https://commons.wikimedia.org/wiki/File:Dengue06.png#/media/File:Dengue06.png
Definisjon. Denguefeber er en tropesykdom forårsaket av denguevirus, et flavivirus som spres gjennom myggstikk. Sykdommen kan gi kraftige leddsmerter, og kalles derfor også «breakbone fever» (knokkelknuserfeber).
Forekomst. Denguefeber er utbredt i Asia, den sørlige delen av Afrika, Mellom- og Sør-Amerika, og Karibien (for eksempel Cuba). Sykdommen finnes også i den sørlige delen av USA. Denguefeber har økt kraftig siden 1960-årene, og mellom 50 og 528 millioner mennesker smittes årlig. Det er den vanligste virussykdommen som «importeres» av turister som har vært på reise i tropene. Denguefeber er en hyppig årsak til barnedødelighet i Asia, særlig i Thailand og Sør-Amerika.
Smitte: Denguevirus overføres til mennesker via myggstikk. Det finnes fire ulike typer denguevirus. Inkubasjonstid (fra infeksjon til symptom): 2 – 10 dager.
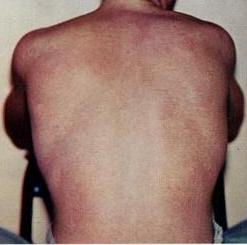
Symptomer
Over 90% av de som smittes med denguevirus får ingen symptomer, eller kun milde influensalignende symptomer som varer i omtrent en uke. Mindre enn 10% utvikler denguefeber med høy feber. Sykdommen forløper ofte i tre stadier:
- 1. stadium (1-2 dager): Høy feber, svetting, rødhet i ansiktet, sterke leddsmerter i ryggraden, armer og ben («breakbone fever»), langsom puls (bradykardi), hodepine (mest bak øynene), sår hals og slapphet. Noen opplever også en bitter metallsmak i munnen. Virusinfeksjon i muskulaturen (viral myositt) kan forekomme.
- 2. stadium (etter 4-5 dager): Ny feberepisode, meslinger-lignende utslett og hovne lymfeknuter.
- 3. stadium (etter 5-6 dager): Bedring inntreffer, men slapphet og forbigående håravfall kan vare i flere måneder.
Personer som tidligere har vært smittet med denguefeber, for eksempel innvandrere som har vært på ferie i hjemlandet, kan oppleve en mer alvorlig sykdomsforløp ved ny smitte. Da kan det oppstå blødninger i huden og alvorlige mageblødninger når feberen går tilbake.
Komplikasjoner. Barn er spesielt utsatt for superinfeksjon, som betyr at de smittes med flere ulike typer denguevirus samtidig. Omtrent 2% av de smittede utvikler blødninger på grunn av for lavt antall blodplater (trombocytopeni). Andre komplikasjoner kan være hjernehinnebetennelse (meningoencefalitt) og forbigående synsforstyrrelser ved øyeaffeksjon (netthinnebetennelse).
Lignende sykdommer (differensialdiagnoser): Symptomene på denguefeber kan ligne på symptomer ved en rekke andre sykdommer, blant annet:
- Chikungunyafeber (Sørøst-Asia)
- Ebola
- antavirusinfeksjon
- Malaria
- Ross-River-Virusinfeksjon (Australia)
- Tyfoidfeber (Typhus abdominalis)
- West-Nile Virusinfeksjon (Israel/Egypt)
Diagnosen stilles på bakgrunn av sykehistorie, symptomer og undersøkelsesfunn. Blodprøver kan vise lavt antall hvite blodlegemer (leukopeni), økt antall lymfocytter (en type hvite blodlegemer), lavt antall blodplater (trombocytopeni) og forhøyede leverenzymer (transaminaser). Det kan også gjøres tester for å påvise virus-RNA og antistoffer mot denguevirus. Hurtigtester er også tilgjengelige. En «staseprøve«kan gjøres for å vurdere blødningstendensen. Dette gjøres ved å klemme av blodsirkulasjonen i overarmen med en blodtrykksmansjett i 2 minutter. Dersom det oppstår mange små blødninger (petekkier) under mansjetten (mer enn 10 per kvadratcentimeter), kan dette tyde på denguefeber.
Behandling. Det finnes ingen spesifikk behandling mot denguefeber. Behandlingen er symptomrettet og fokuserer på å gi rikelig med væske intravenøst. I alvorlige tilfeller kan det være nødvendig med blodoverføring. Acetylsalisylsyre (ASA) skal ikke brukes, da det øker risikoen for blødninger.
Prognose. Ved første gangs infeksjon er prognosen god. Immuniteten mot denguevirus varer imidlertid bare i noen måneder, og det er ingen kryssimmunitet mot de andre typene denguevirus. En ny infeksjon med en annen type denguevirus kan derfor gi et mer alvorlig sykdomsforløp. Ubehandlet har denguefeber en dødelighet på ca. 20%. Barn har den dårligste prognosen.
Forebygging. Den beste måten å forebygge denguefeber på er å unngå myggstikk. Myggmiddel og klimaanlegg kan bidra til å redusere risikoen for smitte. Det finnes en vaksine mot denguefeber (Dengvaxia CYD-TDV), men denne gir ikke fullstendig beskyttelse. En ny og bedre vaksine som gir høyere beskyttelse (98%) er under utvikling.
Litteratur. Schaefer TJ, 2022, Sharp TM, 2017, Schäfer TJ, 2019
Ebola
Vest- og midt-Afrika, virus, feber, sår hals, hodepine, ledd- og muskelsmerter i den akutte sykdomsfasen og som en kronisk manifestasjon (referanse: Amissah-Arthur MB, 2018), oppkast, diare, blødninger og multiorgan svikt.
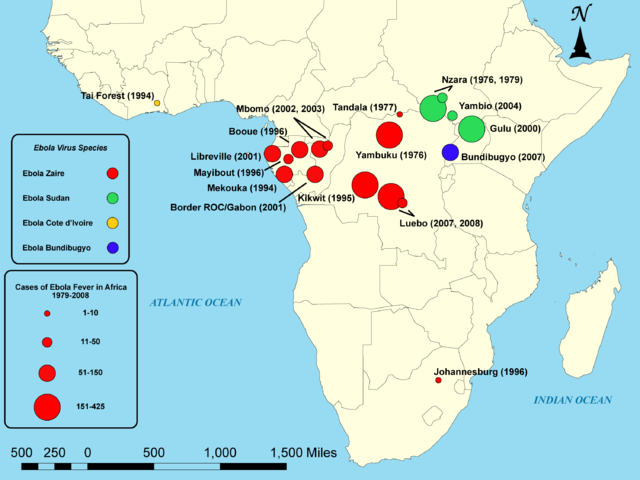
Definisjon. Ebola er en alvorlig virussykdom forårsaket av ebolavirus. Sykdommen kan gi ledd- og muskelsmerter, både i den akutte fasen og som en kronisk følgetilstand.
Forekomst. Ebolaviruset forekommer hovedsakelig i Vest- og Sentral-Afrika. Det har vært flere ebolaepidemier i Vest-Afrika. Smitte: Ebola smitter mellom mennesker via direkte kontakt med blod eller andre kroppsvæsker fra en smittet person.
Symptomer.
- Symptomene på ebola starter vanligvis brått 8-10 dager etter smitte (inkubasjonstid).
- I begynnelsen kan symptomene ligne på influensa, med feber, hodepine, utmattelse, ledd- og muskelsmerter og magesmerter (referanse: Amissah-Arthur MB, 2018).
- Ebola gir vanligvis ikke sår hals eller brystsmerter, slik influensa ofte gjør.
- Oppkast og diaré er også vanlige symptomer.
- Noen får utslett.
- Etter 5-7 dager kan det oppstå blødninger fra slimhinner i mage-tarmkanalen, nese, tannkjøtt og vagina hos 40-50% av pasientene. Blødninger er et alvorlig tegn som forverrer prognosen.
Diagnose. Legen vil spørre om du har vært på reise i områder hvor ebola forekommer. Blodprøver kan brukes til å påvise antistoffer mot ebolavirus (ELISA) eller selve virusets arvestoff (PCR). Virusdyrking er også mulig, men det tar lengre tid å få svar på denne testen. Elektronmikroskopi kan brukes til å identifisere viruset, men ikke den spesifikke typen ebolavirus.
Lignende tilstander (differensialdiagnoser)
Symptomene på ebola kan ligne på symptomer ved en rekke andre sykdommer, blant annet:
- Malaria
- Denguefeber
- Andre tropesykdommer
Behandling. Behandlingen av ebola foregår på isolat eller intensivavdeling, og består i å gi væske, smertestillende og febersenkende medisiner.
Prognose. Dersom pasientens tilstand ikke bedrer seg, kan det oppstå multiorgansvikt og død. Personer med svekket helse, for eksempel eldre, personer med HIV eller andre sykdommer, er mest utsatt for et alvorlig forløp. Dødeligheten ved ebola er over 50%.
Forebygging: Det er utviklet en vaksine mot ebola.
Litteratur: Amissah-Arthur MB, 2018)
Giardiasis
Giardiasis er en tarminfeksjon forårsaket av en parasitt som heter Giardia lamblia. Denne parasitten finnes over hele verden, men er mer vanlig i områder med dårlig hygiene og urent drikkevann.
Smitte. Giardia-parasitten spres hovedsakelig gjennom forurenset vann og mat. Smitte kan også skje fra person til person, eller ved seksuell kontakt. Selv om giardiasis forekommer i Norge, er det vanligere å bli smittet under opphold i Asia.
Symptomer. Giardiasis gir vanligvis en akutt mage-tarminfeksjon med symptomer som diaré, magesmerter, oppblåsthet og kvalme. Personer med revmatisk sykdom som bruker immundempende medisiner kan være mer utsatt for å bli syke.
I noen tilfeller kan giardiasis gi mer kroniske symptomer, med periodevis diaré, luft i magen (flatulens), dårlig opptak av næringsstoffer (malabsorpsjonssyndrom) og vekttap. Uten behandling kan noen være bærere av parasitten over lengre tid uten å ha symptomer.
Diagnosen stilles ved å påvise parasitten eller dens antigener i avføringsprøver.
Lignende tilstander (differensialdiagnoser)
Symptomene på giardiasis kan ligne på symptomer ved andre mage-tarminfeksjoner.
Behandling. Giardiasis behandles vanligvis med antibiotika som metronidazol eller tinidazol.
Litteratur: Dunn N, 2022, Aikawa NE, 2011, Folkehelseinstituttet i Norge
Gul Feber (yellow jack, yellow plague)
Afrika og Sør-Amerika, virus, feber, frysninger, kvalme, leversvikt (ikterus / gulsott), muskelsmerter, særlig i ryggen. Vaksine er viktig forebyggende, men det er en «levende vaksine» som ikke kan brukes under behandling med immundempende anti-revmatiske medikamenter
Definisjon. Gulfeber er en tropesykdom forårsaket av en akutt virusinfeksjon (flavivirus). Sykdommen kan gi muskelsmerter, spesielt i ryggen. Gulfeber kan være alvorlig, og i noen tilfeller dødelig. Personer som har svekket immunsystem, som ved bruk av immundempende medikamenter mot revmatisk sykdom, kan ikke alltid bruke aktuell vaksine.
Forekomst. Gulfeber finnes i Mellom- og Sør-Amerika og Afrika (inkludert Kenya). Sykdommen finnes ikke i Asia.
Smitte. Gulfeberviruset overføres vanligvis gjennom stikk fra infiserte mygg eller flått.
Symptomer.
Etter en inkubasjonstid på 3-6 dager starter sykdommen med:
- Feber opp mot 40 grader Celsius
- svetting
- sterke hodesmerter
- Muskelsmerter (spesielt i ryggen)
- Øyebetennelse (konjunktivitt)
- Kvalme, oppkast
- Langsom puls (bradykardi) til tross for feber
- Etter 3-4 dager kan feberen avta, men sykdommen kan blusse opp igjen med ny feber og risiko for organskade.
Hos omtrent 15% av pasientene utvikler det seg leverskade (hepatitt) med gulsott og oppkast. Nyrebetennelse (nefritt) med protein i urinen, blødninger fra slimhinner, neseblod og mage-tarmblødninger kan også forekomme. Dødeligheten i denne fasen er ca. 20%.
Diagnose
Blodprøver kan vise lavt antall hvite blodlegemer og blodplater, og økt antall lymfocytter og monocytter (typer hvite blodlegemer). Forhøyede leverenzymer og bilirubin, og protein i urinen, kan også være tegn på gulfeber.
Den beste metoden for å påvise gulfeber er å undersøke blodprøver for virus-RNA ved hjelp av PCR-teknikk. Antistoffer mot viruset (IgM) kan påvises i blodprøver etter noen dager.
Lignende tilstander (differensialdiagnoser)
Symptomene på gulfeber kan ligne på symptomer ved en rekke andre sykdommer, blant annet:
- Hepatit (leverbetennelse)
- Malaria
- Rikettsiose
- Weils sykdom (leptospirose)
- Denguefeber
- Hemoragisk feber
- Marburg virussykdom
- Ebola
Behandling: Ved mistanke om gulfeber isoleres pasienten i myggisolerte rom i 6 dager (inkubasjonstiden). Antiviral behandling, for eksempel med ribavirin, kan forsøkes.
Komplikasjoner: Alvorlige komplikasjoner til gulfeber kan være lever- og nyresvikt, hjernehinnebetennelse (meningoencefalitt) og multiorgansvikt.
Prognose: Gulfeber kan ha et forløp fra milde influensalignende symptomer til dødelig utgang. Barn under 14 år dør sjelden av gulfeber. Hos voksne er dødeligheten opptil 50%. De som har gjennomgått gulfeber har livslang immunitet mot sykdommen.
Forebygging: Det finnes en levende vaksine mot gulfeber, som inneholder en svekket form av viruset. Vaksinen gir beskyttelse etter 10 dager. Personer med nedsatt immunforsvar, for eksempel de som bruker høye doser kortison, cellegift eller biologisk behandling bør vanligvis ikke få levende vaksiner. Siden 1996 er det rapportert om mer enn 13 alvorlige komplikasjoner til gulfebervaksinen, hvorav 6 dødsfall.
Litteratur: Simon LV, 2022, Romano APM, 2014
Leishmaniasis (Kal-azar)
Tropiske strøk (Afrika, Asia, Sør-Amerika), Middelhavsområdet, parasitt, hud (kroniske sår): Uker- måneder etter smitte, Sår i munn og nese, feber, lever, milt, anemi: Måneder- år etter smitte. Ledd- og muskelsmerter. Økt sykdomsrisiko blant personer som bruke immundempende medikamenter.
Definisjon. Leishmaniasis er en tropesykdom forårsaket av parasitter kalt leishmania-protozoer. Disse parasittene spres til mennesker gjennom bitt fra sandfluer. Sykdommen kan ramme hud, slimhinner og indre organer. Leishmaniasis kan gi ledd- og muskelsmerter. Personer med nedsatt immunforsvar, for eksempel de som bruker immundempende medisiner mot revmatisk sykdom, har økt risiko for å bli syke. Det finnes tre hovedtyper av leishmaniasis:
- Visceral leishmaniasis: Denne formen rammer de indre organene, særlig milt og lever, og kan gi feber og blodmangel (anemi). Den kalles også Kala-Azar («sort feber»). Forekomst: Middelhavslandene, Midtøsten (inklusive Tyrkia), Kina (Leishmania infantum), Indiske subkontinent, Øst-Afrika (L.donovani) og Sør- og Mellom-Amerika (L.chagasi).
- Kutan leishmaniasis: Denne formen rammer huden og gir karakteristiske sår, ofte kalt «orientalsk sår». Forekomst: hovedsakelig i Sør- og Mellom-Amerika (L.brasiliensis), Middelhavsområdet og Midtøsten (L.tropica og L.major). 90% av tilfellene i verden forekommer i Afghanistan, Algerie, Brasil, Iran, Peru, Saudi Arabia, og Syria.
- Mukokutan leishmaniasis: Denne formen rammer både hud og slimhinner, og kan gi sår i munn og nese.
Forekomst. Leishmaniasis forekommer hovedsakelig i tropiske strøk som Afrika, Asia og Sør-Amerika, men finnes også i Middelhavsområdet. I Norge er leishmaniasis sjelden, og ses hovedsakelig som importerte tilfeller hos personer som har vært på reise i områder hvor sykdommen er utbredt. Leishmaniasis var meldingspliktig i MSIS-registeret i Norge 1975-94. I denne perioden ble det til MSIS meldt 4 tilfeller av visceral leishmaniasis. Smittested i alle tilfellene var Spania hos personer av norsk opprinnelse.
Smitte skjer gjennom bitt fra infiserte Sandfluer. Disse fluene finnes hovedsakelig i tørre og halvtørre områder, i landsbyer, underjordiske gnagerganger, krattskog og steinrøyser. I Sør-Amerika kan de også finnes i tropisk skog. Sandfluene har en kort aksjonsradius. Inkubasjonstid (fra infeksjon til symptom). Hud: Kutan form: fra 1 uke til flere måneder. Indre organer: Visceral form: fra 2 – 6 måneder.
Hunder og andre dyr kan være smittebærere i Middelhavsområdet, mens mennesker er den eneste smittebæreren på det indiske subkontinent.
Personer med nedsatt immunforsvar har økt risiko for å bli smittet. I sjeldne tilfeller kan smitte også skje fra person til person gjennom kontakt med sårmateriale ved kutan leishmaniasis, eller ved bruk av urene sprøyter.
Symptomer
- Visceral leishmaniasis: Denne formen kan ha et alvorlig forløp med langvarig feber, diaré, vekttap, forstørret milt og lever, hovne lymfeknuter, blodmangel og lavt antall blodceller (pancytopeni). Mørk pigmentering i huden kan forekomme i håndflater eller tinninger. Blodprøver viser høye verdier av CRP, senkning og IgG.
- Kutan leishmaniasis: Denne formen gir rødbrune knuter i huden som utvikler seg til sår med skorpedannelse. Sårene finnes ofte i ansiktet, på skuldrene eller overarmene.
- Mukokutan leishmaniasis: Denne formen kan gi sår i slimhinnene som over tid kan ødelegge ganen og neseskilleveggen.
Undersøkelser
PCR-tester er den vanligste metoden for å påvise leishmaniasis. Mikroskopi av vevsprøver fra sårkant, lever, benmarg eller lymfeknuter kan også brukes til å påvise parasittene. Serologiske tester kan påvise antistoffer mot parasitten i blodet.
Behandling. Leishmaniasis behandles med spesifikk antibiotika, for eksempel antimonpreparater eller amfotericin B.
Forebygging. Den beste måten å forebygge leishmaniasis på er å unngå myggstikk ved å dekke til kroppen og bruke myggmiddel. Det finnes ingen vaksine mot leishmaniasis.
Litteratur: Maxfield L, 2022, Aronsen N, 2016 (Amerikanske retningslinjer for diagnostikk og behandling), Müller KE, 2021, Pagliano P, 2017, Maritati M, 2018, Blomberg B, 2019 (Pasient-kasuistikk på norsk).
Malaria
Afrika, Asia, Sør- og Mellom-Amerika. Parasitt. Feber, hodesmerter, utmattelse, oppkast.

Definisjon. Malaria er en tropesykdom forårsaket av en parasitt som spres til mennesker gjennom stikk fra infiserte mygg. Malaria er en av verdens vanligste infeksjonssykdommer, nest etter tuberkulose. 90% av tilfellene forekommer i Afrika. Sykdommen kan gi leddsmerter, spesielt i armer og ben. Personer med nedsatt immunforsvar, for eksempel de som bruker immundempende medisiner mot revmatisk sykdom, kan få et mer alvorlig forløp.
Ulike typer malaria
Det finnes ulike typer malariaparasitter som gir litt forskjellige sykdomsforløp:
- Plasmodium falciparum: Gir den alvorligste formen for malaria (malign malaria). Inkubasjonstiden er 7-10 dager (i 90% av tilfellene, 10% har lengre inkubasjonstid). Feberen er uregelmessig. Sykdommen kan vare i opptil 2 år dersom den ikke får et dødelig utfall.
- Plasmodium vivax og Plasmodium ovale: Gir en mildere form for malaria (benign malaria). Inkubasjonstiden er 10-21 dager. Feber opptrer ofte annenhver dag. Sykdommen kan vare i opptil 5 år.
- Plasmodium malariae: Gir også en mildere form for malaria (benign malaria). Inkubasjonstiden er 21-42 dager. Feber opptrer ofte hver tredje dag. Sykdommen går ikke over av seg selv.
Symptomer. Vanlige symptomer på malaria er:
- Feber med frostrier
- Hodepine
- Hoste
- Smerter i høyre øvre del av magen
- Gulsott (ikterus)
- Kvalme, oppkast og diaré
- Malaria tropica, den alvorligste formen, kan i tillegg gi symptomer fra hjernen (cerebral malaria) med bevissthetsforstyrrelser, forvirring og koma, lungeødem, hjertesvikt, nyresvikt og sjokk.
- Revmatiske symptomer: Smerter i armer og ben.
Undersøkelser; Legen vil spørre om du har vært i områder hvor malaria er utbredt og hvilke symptomer du har. Ved undersøkelse kan legen finne forstørret lever og milt (hepatosplenomegali). Blodprøver kan vise blodmangel (hemolytisk anemi), lavt antall blodplater (trombocytopeni) og lavt antall hvite blodlegemer (leukocytopeni). Lavt blodsukker (hypoglykemi) kan også forekomme.
Diagnose. Diagnosen stilles ved å påvise malariaparasitter i blodprøver ved hjelp av mikroskopi. Blodutstryk med «tykk dråpe» undersøkes minst to ganger daglig i to påfølgende dager. PCR-teknikk kan gi svar innen 24 timer. Antistoffer mot malariaparasitten kan også påvises i blodprøver, men dette tar 6-10 dager.
Lignende tilstander (differensialdiagnoser): Symptomene på malaria kan ligne på symptomer ved en rekke andre sykdommer, blant annet:
- Influensa
- Blodforgiftning (sepsis)
- Lever- og gallesykdommer
- Mage-tarminfeksjoner (gastroenteritt)
- Psykose
- Hjernehinnebetennelse (meningitt)
- Hjertesykdom
- Lungebetennelse
- Nyresykdom
- Blodsykdommer
Behandling. Ved mistanke om malaria legges pasienten inn på sykehus for umiddelbar diagnostikk og behandling. Ukomplisert malaria tropica behandles med Atovaquon + Proguanil (Malarone) eller Mefloquin (Lariam). Reservemidler er Artemether + Lumefantrin (Riamet) og kinin + Doxycyclin. Komplisert malaria tropica behandles med kinin + Doxycyclin.
Forebyggende: Det er ikke mulig å oppnå 100% beskyttelse mot malaria. Myggmiddel og myggnett kan redusere risikoen for myggstikk. Forebyggende medisiner (kjemoprofylakse) som Atovaquon/Proguanil (Malarone), Mefloquin (Lariam) eller Doxycyclin kan også brukes. Gravide kan bruke klorokin, men det er viktig å være oppmerksom på at resistens mot dette medikamentet forekommer.
Vaksiner: det finnes nå vaksiner mot malaria, men de gir ikke fullstendig beskyttelse: R21/Matrix-M: Dette er en nyere vaksine som ble godkjent av WHO i 2023. Den gir opptil 80% beskyttelse mot malaria, og er både rimeligere og enklere å produsere enn Mosquirix. RTS,S/AS01 (Mosquirix): Dette var den første vaksinen mot malaria som ble godkjent, og den ble anbefalt av Verdens helseorganisasjon (WHO) i 2021. Vaksinen er spesielt rettet mot barn i Afrika sør for Sahara, hvor malaria er mest utbredt. Den gir omtrent 30% beskyttelse mot alvorlig malaria.
Litteratur: Buck E, 2022, Laishram DD, 2012
Strongyloides stercoralis (Tråd-orm)
Asia, Afrika, Mellom- og Sør-Amerika, Australia, parasitt i tropiske strøk. Hud (kløende eksem), lunger (hoste og ubehag), tarm (treg eller ingen avføring p.g.a. forstoppelse/obstipasjon), leddbetennelse (artritt) i form av reaktiv artritt er observert (referanse: Mohanty S, 2017). På verdensbasis er minst 100 millioner mennesker infisert. Blant immunsvekkede personer kan infeksjonen bli alvorlig. Litteratur: Carpio ALM, 2022.
Zika virus- infeksjon
Afrika, Asia og Latin-Amerika (stort utbrudd i Brasil). Overføres til mennesker oftest via myggstikk. Smitte via seksuell kontakt og via blodoverføring er mulig. Økt risiko for skade på foster (mikrocephali) dersom en gravid blir infisert. Symptomer (varierer fra ingen sykdomstegn til influensa lignende symptomer). Leddsmerter, muskelsmerter, feber, utmattelse, utslett, øyebetennelse (konjunktivitt).
Definisjon. Zika-virusinfeksjon er en sykdom forårsaket av zikavirus. Viruset smitter hovedsakelig til mennesker gjennom stikk fra infiserte mygg, spesielt Aedes-mygg. Det er også mulig å bli smittet gjennom seksuell kontakt og blodoverføring. Zikavirusinfeksjon kan gi leddsmerter og muskelsmerter. Personer med svekket immunforsvar, for eksempel de som bruker immundempende medisiner for revmatiske sykdommer, kan ha økt risiko for et alvorlig sykdomsforløp.
Utbredelse av Zika virus.
Zikavirusinfeksjon forekommer i Afrika, Asia og Latin-Amerika. Det var et stort utbrudd av zikavirusinfeksjon i Brasil i 2015-2016.
Symptomer; Mange som smittes med zikavirus får ingen symptomer, eller kun milde symptomer som ligner på influensa. Vanlige symptomer er Leddsmerter, muskelsmerter, feber, utmattelse, utslett og øyebetennelse (konjunktivitt).
Zikavirusinfeksjon og graviditet. Zikavirusinfeksjon under graviditet kan føre til fosterskader, spesielt hvis mor smittes i løpet av første trimester (de tre første månedene av svangerskapet). Den alvorligste fosterskaden er mikrocefali, som betyr at barnet blir født med et unormalt lite hode på grunn av mangelfull utvikling av hjernen. En studie av 442 gravide kvinner som ble smittet med zikavirus viste at 6% av dem fødte barn med fosterskader. Alle kvinnene som fødte barn med fosterskader var blitt smittet i løpet av første trimester. Risikoen for fosterskader er den samme uavhengig av om den gravide har symptomer på infeksjon eller ikke (referanse: Honein MA, 2017). En studie av 442 gravide kvinner som ble smittet med zikavirus viste at 6% av dem fødte barn med fosterskader. Alle kvinnene som fødte barn med fosterskader var blitt smittet i løpet av første trimester. Risikoen for fosterskader er den samme uavhengig av om den gravide har symptomer på infeksjon eller ikke (referanse: Brasil P, 2016). Andre fosterskader som kan oppstå ved zikavirusinfeksjon under graviditet er hjerneskader, misdannelser i øynene (netthinnen) og ledd (for eksempel klumpfot), og spastisitet (referanse: Hoen B, 2018).
Undersøkelser: Diagnosen stilles ved å påvise zikavirus i blodprøver eller urinprøver ved hjelp av PCR-teknikk. Antistoffer mot viruset kan også påvises i blodprøver.
Behandling: Det finnes ingen spesifikk behandling mot zikavirusinfeksjon. Behandlingen er symptomrettet og fokuserer på å lindre symptomene.
Forebygging: Den beste måten å forebygge zikavirusinfeksjon på er å unngå myggstikk. Myggmiddel, myggnett og klær som dekker kroppen kan bidra til å redusere risikoen for smitte. Gravide kvinner som reiser til områder med zikavirus bør være ekstra forsiktige for å unngå myggstikk.
Det er også viktig å bruke kondom ved seksuell kontakt for å redusere risikoen for smitte. Menn som har vært i områder med zikavirus bør bruke kondom i minst tre måneder etter hjemkomst, selv om de ikke har symptomer på infeksjon.
På grunn av risikoen for fosterskader er det anbefalt at kvinner som har vært i områder med zikavirus venter minst to måneder etter hjemkomst før de prøver å bli gravide. Hvis partneren også har vært i områder med zikavirus, bør paret vente minst tre måneder før de prøver å bli gravide.
Litteratur; Wolford RW, 2021, Plourde AR, 2016 (Zicka virus), Det norske Folkehelseinstituttet Brasil P, 2016