Definisjon
Myositt er en gruppe sykdommer som har revmatiske betennelser i muskelcellene (inflammatorisk myopati), men også andre organer som hud, lunge, hjerte og ledd kan angripes. Musklene blir svakere, slik at det kan være vanskelig å reise seg fra huksittende, fra stolen eller gå trapper. Enkelte har imidlertid mest hud- eller lungesymptomer. I blodet er oftest kreatin kinase (CK) forhøyet og mange har utslag i spesielle «revmaprøver» (antistoff) Sykdommene kan deles inn i fem grupper (Glaubitz S, 2020). 1) Polymyositt (PM), 2) Dermatomyositt (DM) (muskel- og hud-affeksjon), 3) Immunmediert nekrotiserende myopati (IMNM), inklusiv statin-indusert myopati, 4) Antisyntetase syndrom (lunger er angrepet og spesielle utslag i myositt-spesifikke antistoff foreligger) og 5) Inklusjonslegememyositt (IBM). Myositt skilles fra nevromuskulære sykdommer, lagringssykdommer og andre årsaker til muskelsmerter.
Forekomst
Myositt-sykdommene er sjeldne med 6-10 tilfeller pr 100.000 innbyggere (prevalens) (referanse: Dobloug C, 2015). Antall nye som får sykdommen pr år er beregnet til 0,5-8 pr million, noe som tilsvarer ca. 25 nye tilfeller i Norge årlig (insidens). Kvinner angripes dobbelt så hyppig som menn. Vanligst angripes personer i 40-50 års alderen. Kvinner / Menn 2:1 (referanse: Dobloug G, 2013), men også eldre personer og barn (juvenil dermatomyositt) kan angripes.
Sykdomsårsaker
Årsaken til myositt er oftest ukjent (Idiopatisk). I enkelte tilfeller imidlertid medikamenter som kolesterolsenkende statiner eller rusmidler (heroin) utløse sykdommen. Dermatomyositt hos voksne er i noen av tilfellene assosiert med bakenforliggende kreftsykdom.
Når sykdommen først er startet, vet vi at kroppens eget immunsystem ved en feil angriper muskulatur (polymyositt), eventuelt også hud (dermatomyositt) og det oppstår en autoimmun betennelse (inflammasjon). Også indre organer, særlig lunger (antisyntetase syndromet, MDA5 syndromet/dermatomyositt) og hjertet kan skades.
Symptomer
Myositt-symptomer utvikles gradvis over uker og måneder. Mindre enn halvparten opplever smerte i musklene. Hos enkelte er symptomene verst i hud- eller lunger.
Muskler. Gradvis svekket muskelstyrke er typisk. Bare omtrent 50% har smerter.
- Lårmuskler: Vanskelig å reise seg fra huksittende eller fra stolen.
- Overarmer: Tungt å løfte armene over hodet.
- Nakke: Hodet føles tungt å holde.
Lunger. Lunge-symptomer kan være påfallende tung pust ved fysisk anstrengelse (se også antisyntetase syndromet og MDA5 syndromet) og kan oppstå før svake muskler. Bildediagnostikk viser lunge-forandringer ved CT- undersøkelse. Lungefunksjons-måling er nedsatt i over halvparten av tilfellene med myositt og dermatomyositt. Når også antistoffene Jo-1, Pl-7, Pl-12 (sjeldnere Ha, Zo, EJ, KS og OJ -antistoff) påvises, kan et antisyntetase syndrom foreligge. Totalt er forekomsten (prevalens) av lungemanifestasjoner ved myositt beregnet til ca. 30 % (Lilleker JB, 2017; Tansley SL, 2013).

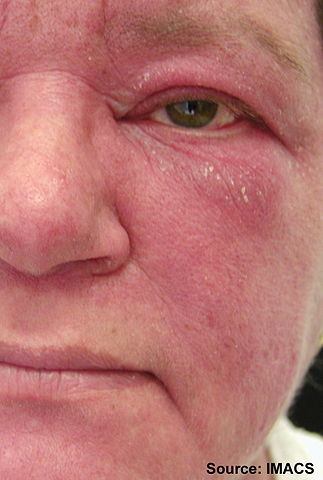
Huden angripes ved dermatomyositt, juvenil dermatomyositt (barn). Huden ved dermatomyositt kan ha rød-lilla fargeforandringer over fingrenes knoker, strekkesiden (ekstensor) av albuer og knær (Gottrons tegn/papler). Noen får også hudforandringer på hals og i nakke-områder (V-tegn og sjal- tegn). Sprukket og oppfliset hud på fingre omtales ofte som ”mekanikerhender” som ses ved antisyntetase syndromet. Noen får rød-lilla mørke områder på og omkring øvre øyelokk (heliotropt utslett). Hevelse (ødem) rundt øyne ses også. Kalsium innlagring (Kalsinose) under huden forekommer særlig blant barn med dermatomyositt.
Svelgevansker skyldes redusert muskelfunksjon (dysmotilitet) i spiserøret (øsofagus) kan føre til at en lett svelger feil eller føler at større matbiter glir dårlig ned. Enkelte utvikler lungebetennelser eller andre skader på lungene fordi mat, drikke og til dels magesyre kommer ned i lungene (aspirasjon). Spiserøret undersøkes rutinemessig med røntgen og/eller gastroskopi.
Hjertet med hjertemuskelbetennelse (myokarditt) påvises hos over 10%, men kan være vanligere for milde former (Zhang L, 2012). Utenom myokarditt forekommer også rytmeforstyrrelser og hjertesvikt (Schwartz T, 2016).
Leddbetennelse (artritt) ved myositt er vanligvis mild og uten utslag i anti-CCP antistoff som er typisk for leddgikt (revmatoid artritt). Slik artritt forekommer ofte blant pasienter med antisyntetase syndrom. I tillegg har noen med revmatoid artritt har både leddbetennelser og myositt.
Undersøkelser
Mistanke om myositt utredes videre hos fastlege (allmennlege) i første omgang. Dersom innledende undersøkelser styrker mistanken, henvises ofte til revmatolog for videre utredning og behandling.
Sykehistorien etterspør tilfeller i nærmeste familie, selv om arvelighet er uvanlig. Eventuell svakhet, smerte eller stivhet kartlegges sammen med symptomdebut og forløp. Medikament forbruk (statiner, andre)? Symptomer på andre systemiske bindevevssykdommer? Symptomer fra ledd, spiserør, lunger eller hjerte vurderes.
Klinisk undersøkelse omfatter lunger, hjerte, nerver og andre organer. Muskulaturen vurderes spesielt for lokalisering av svakhet og eventuelle synlige forandringer -Test av muskelstyrke kan enket gjøres ved å se om det er vanskelig å reise seg fra stolen og fra huksittende uten støtte, samt løfte armene mot tyngde. Fysioterapeuter tester både direkte muskelstyrke og utholdenhet etter standardiserte metoder.
Laboratorieprøver. Generelt kan prøvene omfatte CRP, SR, Hgb, hvite blodlegemer (leukocytter med differensialtellinger), elektrolytter, lever-, nyre- og thyreoidea-funksjonsprøver, kreatin kinase (CK), LD og glukose. ved mistanke om hjertemanifestasjon kan troponin være aktuelt. ANA og myosittspesifikke- og assosierte antistoffer er også aktuelle. HMGCR antistoff bør undersøkes hos alle med myositt og fravær av andre myositt-spesifikke antistoff og spesielt ved tidligere eller aktuell statin-bruk (referanse: Aggarwal R, 2020)Urin stiks. -Muskelenzymer; CK, LD, ASAT. Disse er vanligvis forhøyet, men ikke alltid. Noen ganger finner man normal CK med moderat forhøyet LD. Hos ca. 0,7% friske er CK idiopatisk forhøyet (Lilleng H, 2011).
EMG (elektro-myografi) kan hjelpe å skille mellom myositt og andre muskelsykdommer.
Bildediagnostikk. MR (magnetresonanstomografi) av lårmuskler viser ofte hevelse (ødem) i muskler og tilstøtende muskelfascier. Oftest gjøres CT (computertomografi) av lunger for å vurdere mulig lunge-manifestasjon. Røntgenundersøkelse av spiserør (dynamisk med kontrastmiddel som svelges) kartlegger om svelgefunksjonen er påvirket.
Lungefunksjonstester. Ved lungemanifestasjoner gjøres lungefunksjons-tester med vurdering av FVC og FEV i tillegg til gassdiffusjon, DLCO. Man får da en oppfatning om lungefunksjonen er normal eller i endring ved kontroller.
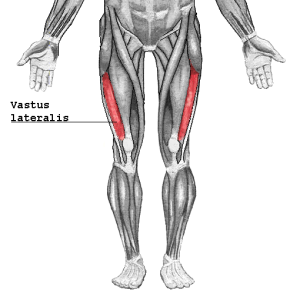
Vevsprøve (biopsi) fra aktuell betent muskel skal bekrefte diagnosen. Ved myositt viser vevsprøve (biopsi fra muskel) typiske betennelsesforandringer (oftest vastus lateralis på lår. I forkant av biopsi gjøres ofte MR-undersøkelse for å lokalisere beste sted for biopsi.
- Polymyositt: Vevsprøve viser revmatisk betennelse mest inne i muskelcellene: Endo-myseal inflammasjon (opphopning av CD8+ T-lymfocytter der noen observeres inne i ikke-døende celler). Ingen vaskulopati eller immunkompleks deponering.
- Dermato-myositt: Vevsprøve (biopsi) viser peri-fascikulær/perimyseal revmatisk (autoimmun) betennelse eller atrofi av muskelceller.
- Ved antisyntetase syndrom finner man forandringer lokalisert som ved dermatomyositt (Stenzel W, 2015).
- Inklusjonslegeme myositt (IBM) har som polymyositt perimyseal inflammasjon. . Elektronmikroskopisk finner man mikrotubulære filamenter som ved farging med Kongo rødt indikerer beta amyloid protein. Det sees også vakuoler med amyloid innhold (rimmed vacuoles= vakuoler som er begrenset av en tykk vegg).
- Immunmediert nekrotiserende myopati (IMNM) har typisk histologi med uttalt nekrose og lite lymfocyttinfiltrasjon. Biopsi-svar ligner da rabdomyolyse og toksisk myositt.
Kreft-vurdering. Ved dermatomyositt hos voksne foreligger økt risiko for bakenforliggende kreftsykdom. Det er derfor vanlig å gjøre utredning som kan omfatte CT av lunger og mageområdet i tillegg til tarmundersøkelse, benmargsbiopsi, mammografi og gynekologisk undersøkelser, alternativt PET/CT. De vanligste svulstene som er assosiert med dermatomyositt hos voksne er ovarial- bryst-, lunge-, tarmkreft og lymfom (Dobloug GC, 2015).
Diagnose/kriterier
I 1975 publiserte Bohan og Peter (referanse: Bohan A, 1975) diagnostiske kriterier for myositt;
*Forutsetter at andre årsaker til myopati er ekskludert
- 1. Symmetrisk proksimal muskelsvakhet
- 2. Forhøyde muskelenzymer i serum (CK, aldolase, ASAT, ALAT, LD)
- 3. EMG med polyfasiske MUP, ”sharp waves” og repetitive utladninger
- 4. Muskelbiopsi; Degenerasjon, regenerasjon, nekrose, fagocytose og interstitielle mononukleære infiltrater
- 5. Typiske eksantem (som heliotropt eksantem, Gottrons tegn/papler)
- For å stille diagnosen DM må kriterium 5 være til stede
- Mulig PM/DM = 2 kriterier
- Trolig PM/DM = 3 kriterier
- Definitiv PM/DM = 4 kriterier
* Kriteriene forutsetter at andre årsaker til myopati er ekskludert.
Klassifikasjonskriterier EULAR/ACR 2017 er beregnet på forskning. Bohan og Peter kriteriene brukes til viss del fortsatt, men der det i 2017 ble publisert nye klassifikasjons kriterier (Lundberg IE, 2017). Kriteriene deles opp i om det foreligger muskelbiopsi eller ikke. Poeng score på >9 viser høy sannsynlighet for myositt og kriteriene går deretter videre for å klassifisere undergrupper; Kriteriene summerer score som bygger på følgende parametere med eller uten muskelbiopsi tilgjengelig. Kalkulator for EULAR/ACR kriterier, Med disse kriteriene oppnås en sensitivitet og spesifisitet på 90 %.
Ulike typer myositt
Myositt må skilles fra de ikke-betennelse betingede muskelsykdommer, såkalte ”myopatier” som ofte er arvelige tilstander (muskeldystrofi) uten særlig revmatisk betennelse. Myositt må heller ikke forveksles med polymyalgia revmatika eller ikke-inflammatoriske muskelsmertesyndromer og skilles også fra ”Rabdomyolyse” som er en akutt muskelsykdom av annen årsak (se differensialdiagnoser).
Amyopatisk og hypo-myopatisk myositt. Definisjon: ingen symptomer, normal EMG og muskelbiopsi. Hypo-myopatisk: Litt symptomer eller funn på EMG eller i vevsprøve (biopsi). Forekomst: 4% (referanse: Klein RQ, Am Acta Derm, 2007). Hud-symptomer som ved Dermatomyositt.
Antisyntetase syndrom. Lunge-manifestasjoner og typiske antistoff.
Bindevevssykdommer der myositt forekommer (ofte i svak grad) omfatter
- MCTD (mixed connective tissue disease), myositt er ofte en del av sykdomsbildet, mindre aggressiv enn polymyositt
- Sjøgrens syndrom, lett forhøyet CK hos noen, vanligvis uten behandlingsmessig betydning.
- Systemisk sklerose: Ubetydelig forhøyet CK eller en del av sykdomsbilde ved skleromyositt.
- Dermatomyositt. Eksem og muskelbetennelse
Eosinofil myositt. Veldig sjelden tilstand. Ulike undergrupper som har forskjellige symptomer og funn. Typisk for alle er blod med høy grad av eosinofili og/eller eosinofil infiltrasjon i muskelvev. Fokal eosinofil myositt. Eosinofil polymyositt. Eosinofil perimyositt. Symptomer omfatter varierende hevelser og/eller angioødem, CK normal, god respons på steroidbehandling (Referanse, eosinofil myositt: A.Selva-O’Callaghan Autoimmune Reviews 2014). Differensialdiagnoser eosinofil myositt: Hypereosinofilt syndrom: IgE, eosinofile leukocytter > 1.5 × 109/L, hudaffeksjon. Multiorganaffeksjon, Smerter og svakhet i proksimal muskulatur, Raynauds fenomen, vaskulitt i små blodårer, CK kan være økt. Eosinofil fasciitt.
Kapillær lekkasje syndrom («Capillary leak syndrome»).
Granulomatøs myositt / Sarkoidose: Sjekk CT av lunger, ACE (angiotensin converting enzym). Vurder PET/CT (granulomer tar opp 18FDG).
Infeksjons-indusert myositt. Virus; Hepatitt E er vanligst i Asia og Afrika og sjelden i vår del av verden. Vanligvis er sykdomsbildet mildt, men tilfeller med alvorlig myositt er sett. Også nevrogene smerter kan være en del av sykdomsbildet (referanse; Abravanel F, 2018). Inkubasjonstid er vanligvis 4-6 uker (Folkehelseinstituttet, 2019; Waquar S, 2021). Hepatitt B og C, COVID-19, parvovirus, CMV med flere kan en sjelden gang indusere myositt (referanser; Narayanappa G, 2021; Saud A, 2021), men også polymyalgia revmatika-lignende sykdombilde (referanse; Ottavani S, 2022). Bakterier, sopp og parasitter, stafylokokker- og en rekke andre bakterier, sopp og parasitter kan medføre myositt, men er sjelden (referanse; Narayanappa G, 2021).
Inklusjonslegeme myositt. Eldre personer. Langsom utvikling.
Immunmediert nekrotiserende myopati (IMNM). Ca. 50% er assosiert til bruk av statiner mot høyt kolesterol.
Juvenil Dermatomyositt (hos barn)
MDA5 antistoff syndrom Raskt økende lungesykdom, hudforandringer, knuter i håndflater, artritt.
Polymyositt (Muskelbetennelse uten hud-manifestasjon).
Revmatoid artritt (leddgikt) med myositt; Lett forhøyet CK hos noen, vanligvis uten behandlingsmessig betydning.
Sklero-myositt; Overlapp syndrom mellom systemisk sklerose og myositt
«Uspesifikk myositt». Enkelte myositt-typer passer ikke inn i de klassiske inndelingene (referanse: Basharat P, 2015). Oftest er enzymet CK (kreatinkinase) og/eller Troponin T (cTnT) økt i blodprøve.
Øye-myositt (orbital myositt) kan gi smerte, dobbeltsyn (diplopi) og hevelse av øyelokk. Diagnose ved MR-undersøkelse og biopsi. Oppfølging hos øyelege.
Diagnose
Myositt-diagnose bygger på en samlet vurdering av symptomer, undersøkelser (se ovenfor), samt utelukkelse av lignende tilstander (differensialdiagnoser). Man kan også benytte diagnostiske kriterier (se ovenfor).
Lignende tilstander, differensial-diagnoser
Det er mange sykdommer som ligner myositt og skal vurderes i den medisinske utredningen. Også når behandlingen ikke virker som forventet, må lignende tilstander overveies nøye.
- ALS (amyotrofisk lateralskerose). Distal affeksjon, hyperrefleksi, muskel fibrillasjon, spasmer, lett økt CK
- Amyloid myopati. Subkutane forandringer, proteiner/eggehvite i urinen. Typisk biopsi (farging med Kongorødt).
- Carnitine-palmitoyl-transferase II mangel; Muskelsmerter
- Diabetisk muskelsvinn (amyotrofi) og diabetisk muskelinfarkt: Diabetes Type 2 med akutt, asymmetrisk start med fokal smerte og svakhet i lår, ofte vekttap. EMG skiller fra myositt
- Elektrolytt mangel: Hypo-kalemi, hypo-kalsemi, hypo-magnesemi
- Eosinofil myositt: Differensialdiagnoser er Hypereosinofilt syndrom: IgE, eosinofile leukocytter > 1.5 × 109/L, hudaffeksjon. Multiorganaffeksjon, smerter og svakhet i proksimal muskulatur, Raynauds, vaskulitt i små blodårer, CK kan være forhøyet
- Eosinofil fasciitt (CK oftest normal, typiske funn i hud og underhud)-
- Fibromyalgi Svært vanlig blant ellers frisk kvinner, generelle smerter (kronisk i begge over- og underekstremiteter, nakke eller rygg), «Tenderpoints», normale prøver.
- Glykogen lagringssykdom type V: McArdles sykdom/ fosforylase mangel. Smerter/kramper etter aktivitet. Glykogen lagringssykdom type II, Adult acid maltase mangel (Pompes sykdom; Infantil, meget alvorlig form og adult, «late-onset» form med gjennomsnittsalder på 36 år ved diagnose, progredierende krafttap, med pustevansker (svake respirasjonsmuskler).
- GVH (graft versus host) myositt etter transplantasjon. Oftest mer enn ett år etter transplantasjon. Funn som ved myositt.
- HIV infeksjon. Kronisk vekt- og krafttap, klinisk bilde med CK stigning, (inflammatorisk myopati) som ved myositt. HIV-test. CD4 T-celler korrelerer dårlig med myopati-symptomer.
- Hypothyreose: Høy TSH, Lav f-T4
- Inklusjonslegememyositt; Lavere kreatin kinase (CK) i blod, svært langsom progresjon, høyere alder, distal affeksjon, ingen antistoff, typisk biopsi
- IMNM (immun-mediert Nekrotiserende Myositt). Kan være relatert til statiner (kolesterolsenkende medikamenter). HMGCR antistoff foreligger hos noen
- Kalsinose (kalkansamlinger under huden og i bløtdelsvev) forekommer ved ulike tilstander
- Katapleksi. Plutselig tap av muskelkraft i flere anfall. Ved narkolepisi har 70% også katapleksi.
- Kennedy sykdom (Spinal and bulbar muscular atrophy, SBMA): Svekket kraft og symmetrisk muskelatrofi i proksimale muskler. Kreatin kinase (CK) er moderat forhøyet. Menn i 40-50 års alder. Redusert androgen sensitivitet med gynekomasti, testes atrofi og redusert libido. Fascikulasjoner i ansiktsmuskulatur. Tale- og svelgevansker. Skilles fra myositt ved klinisk bilde (ansiktsmuskler, gynekomasti, EMG og muskelbiopsi).
- Lambert-Eaton syndrom: Myasteni-lignende, kreft-relatert (paraneoplastisk syndrom), ikke øyemuskel affeksjon, antistoff mot voltage-gated calsium kanal (VGCC), EMG funn.
- Makro-CK. Makroenzymer er normale enzymer (eller isoenzymer) som binder seg enten til immunglobuliner (IgG) = Type 1 eller lipoproteiner og andre substanser (Type 2) og dermed akkumuleres i serum. De er ikke frie enzymer, men forårsaker falsk forhøyede CK-målinger. Makro-CK ses oftest hos personer over 60 år. Makro-CK kan foreligge med- eller uten assosiert sykdom, inklusiv kronisk leversykdom og malignitet.
- Medikamentindusert myopati. Statiner. Smerter med eller uten forhøyet kreatin kinase (CK) i blod. Medikamentanamnese viktig. Høye kortikosteroid-doser (Prednisolon) over lang tid: Steroid myopati: CK normal. Andre: Amiodaronhydroklorid (Cordarone) mot hjerterytme forstyrrelser, Plaquenil, kokain, alkohol, kolkisin.
- Mitokondrie myopati, encefalomyopati, laktat acidose, slag-lignende symptomer (MELAS)
- Mitokondriesykdom
- Muskeldystrofi (arvelige, progressive muskelsykdommer). Bør alltid overveies ved kronisk muskelsykdom.
- Myastenia gravis: Økt fysisk muskulær trettbarhet, ofte i ansiktsmuskler, inklusiv øyne, normal CK, EMG er karakteristisk, anti-acetylkolin antistoffer
- Myoklonisk Epilepsi med «Ragged Red Fibers» (MERRF). Mitokondriesykdom. “Ragged Red Fibers” er sammeklumpede syke mitokondrier i vevsprøve (biopsi), lav kroppshøyde, hørselstap, laktat acidose, intoleranse for fysisk trening.
- Parkinsons sykdom. Tremor, rigor, påfallende langsom gange.
- Periodisk paralyse
- Polymyalgia revmatika. Brå start, uttalt morgenstiv, smerter og stivhet, ikke primært muskelsvak, høyere alder, høy SR og CRP. Normal CK
- Post polio syndrom. 15-30 år etter poliomyelitt (35-60 års alder). Muskelsmerter, Svakhet, Utmattelse
- Rabdomyolyse: CK er svært høy over 10.000 (Obs! nyreskaderisiko). Etter skade, intoksikasjon eller kritisk sykdom. Rabdomyolyse og myalgi syndrom assosiert med RY1 mutasjon. Økt risiko for hypertermi. Kan ha moderat forhøyet CK og muskel-manifestasjoner
- Refsums sykdom. Retinitis pigmentosa, kronisk polynevropati med pareser, muskelatrofi distalt, cerebellære symptomer med ataksi.
- Sarkoid myopati: Oftest asymptomatisk, sarkoidose i andre organer, granulomer i biopsi.
- Skleromyositt (sykdom med overlappende symptomer mot systemisk sklerose)
- Spinal muskelatrofi:
- Hypertrofi av legger (Ørstavik K, 2020)
- Statin-myopati
- Steroid-myopati; Muskelsvakhet ved langvarig kortikosteroider. Normal CK
- Subaraknoidal-blødning og slag
- Trichionose: Parasitt infeksjon (trikiner) fra inntak av rått (svine)kjøtt. Sterke muskelsmerter og enzym- (CK) stigninger. Eosinofili. Muskelbiopsi bekrefter diagnosen.
- Viral myositt (sjelden) ved: Influensa A and B, H1N1 virus, Coxsackie-virus, Epstein-Barr-virus, herpes simpleks-virus, parainfluensa, adeno-virus, echovirus, cytomegalo-virus (CMV), meslinger-virus, varicella-zoster, Human immunodeficiency virus (HIV), Dengue feber. Rask sykdomsutvikling, kan være begrenset til få muskelgrupper. Effekt av antiviral behandling.
Diagnostikk ved forhøyet serum CK
Hvis kreatin kinase (CK) er under 1000, gjentas prøven uten forutgående fysisk aktivitet. Forhøyede CK -nivåer forventes å halveres ca. hver 24-36 timer dersom utløsende årsak er fjernet. Normalisering i løpet av 3-5 dager forventes.
Ved svært høy CK vurder: Rabdomyolyse utløst av skade/ulykke, fysisk overbelastning, kramper, infeksjoner, injeksjoner, mitokondriesykdom eller metabolsk myopati. Troponin T (cTnT) er ikke spesifikk for hjertemuskel og stiger ofte ved skjelettmuskelaffeksjon. Troponin I (cTnI) er derimot mer myokard spesifikk. Troponin T kan være økt ved myokardskade (hjerteinfarkt, hjertesvikt, hjerte kontusjon, hjerte amyloidose, hjerte sarkoidose. Andre tilstander med økt CK er Akutt aortadisseksjon, ARDS (acute respiratory distress syndrome), lungeemboli. Etnisitet. Blant etnisk sorte afrikanere er CK er opp til 70% høyere enn hos hvite (referanse: Brewster CM, 2012).
Svangerskap
Myositt debut under svangerskap medfører risiko. Det er rapportert økt forekomst av spontanaborter, dødfødsler og for tidlige fødsler ved myositt. Pasienter med aktiv myositt er mest utsatt. På grunn av muskelsvakhet, kan forberedelse til fødsel ved sectio være aktuelt (Ito Y, 2021). Noen kvinner med myositt har SSA antistoff (som ved Sjøgrens syndrom/svangerskap) som kan forårsake hjerteproblemer (hjerteblokk) hos fosteret. Lave utslag i SSA er vanligst ved myositt og medfører lavere risiko enn høye utslag. I en rolig sykdomsfase har svangerskapet ved myositt en god prognose. Likevel, generelt oppfattes graviditet ved myositt som ”risikosvangerskap”. En bør følges opp av fødeavdeling og revmatolog. I forkant av et svangerskap er det viktig at eventuell medikamentbruk gjennomgås av spesialist. Spesielt må en undersøke om medikamentene kan fortsette i et svangerskap eller må skiftes. Vennligst se også info fra NKSR. Les mer om svangerskap ved revmatiske sykdommer også på egen side.
Kosthold
De fleste med myositt vil kunne innta vanlig kost. I perioder med høy sykdomsaktivitet eller langt kommet sykdom er imidlertid noen tiltak aktuelle. Dersom spiserøret (øsofagus) har redusert muskel-funksjon, kan svelging være et problem. Noen svelger også ”feil” og får mat eller drikke i ”vrangstrupen”, det vil si i luftrøret (Trachea) ned mot lungene. Tygg maten godt og lenge. Drikk til måltidene. Harde matvarer kan bløtes opp i saus eller melk.
Ved bruk av kortisonholdige medikamenter som Prednisolon, er det risiko for osteoporose (benskjørhet). En bør da forebygge med kalsium og D-vitamin tilskudd, for eksempel Calcigran Forte tyggetabletter. Uheldige livsstilsfaktorer som røking og høyt alkoholforbruk forverrer risiko for benskjørhet og brudd. Overvekt kan følge av høye Prednisolon-doser, men stor kropps-vekt er uheldig for muskler, ledd og den totale fysiske funksjonen. Kosthold bør ha lavt kaloriinntak (frukt, grønnsaker, salater, kylling) kombinert med tilpasset fysisk aktivitet.
Noen bruker sykdomsdempende medikamenter med metotreksat eller Salazopyrin (sulfasalazine) som motvirker normalt folsyre-opptak fra tarmen. Tilskudd med Folsyre tabletter anbefales derfor. Grønnsaker og frukt inneholder naturlig folsyre. Kombinasjon av flere immundempende medikamenter (for eksempel Prednisolon, Metotreksat, MabThera/Rixathon, Remicade / Remsima / Inflectra) øker infeksjonsrisiko. En bør da unngå matvarer som kan inneholde bakterier. Dette kan være rått kjøtt, rå fisk (sushi), rå egg, ikke pasteurisert ost, melk eller uvaskede grønnsaker. Generelt om kosthold ved revmatiske sykdommer er beskrevet på en egen side.
Behandling
Før behandlingen startes er det viktig at en er oppklart om sykdommen og hva behandlingsmålet er, samt bivirkninger som kan oppstå. Behandlingsmål er å stanse sykdommen helt, det vil si oppnå remisjon. Dessverre foreligger ikke behandling som helbreder sykdommen. Behandling er individuelt tilpasset styres av flere faktorer: 1) Grad av muskelaffeksjon 2) Hvilke organ som er affisert 3) Myositt spesifikke antistoff 4) Høy alder 5) komorbiditet og 5) Myositt type.
Utenom legemidler (se nedenfor) har individuelt tilpasset fysioterapi med opptrening og styrking av muskulaturen vist seg nyttig. Fysisk trening kan bedre mitokondrie-funksjon, blodsirkulasjonen, muskelvekst og redusere muskelbetennelse. Aktuelle øvelser tilpasses individuelt og kam omfatte trening på sykkel, moderat aktiv gange fem dager i uken og tilpasset styrketrening av angrepet muskulatur (Alexanderson H, 2018; van Thillo A, 2019).
Dersom lungene er angrepet, vil en vurdere om det er indikasjon for kortikosteroider som SoluMedrol og prednisolon, Mykofenolat (CellCept), rituksimab (MabThera/Rixathon) eller (sjeldnere) Sendoxan (cyclofosfamid). Immunglobulin (IVIG 2 g/kg/mnd.). kan gis som intravenøs infusjon eller under huden (subkutant). Immunglobulin har vist effekt mot polymyositt og dermatomyositt. I praksis velges IVIG-behandling særlig ved immunmediert nekrotiserende myopati (IMNM) (Allenbach Y, 2018), blant eldre pasienter, i svangerskap og ved uttalte svelgeproblemer.
Prognose
1/3 del av myositt pasientene har monofasisk sykdomsforløp, 1/3 har polyfasisk sykdomsforløp og den siste 1/3 del har et kronisk forløp. Overlevelse er avhengig av alder, diagnostisk «delay », ev malignitet, og ILD. 5-års overlevelse er ca. 95%, 10-års overlevelse 90 % (referanse: Danieli MG, 2014).
Retningslinjer
- Lundberg IE, 2017: EULAR Klassifikasjon av myositt
- Allenbach Y, 2018; ENMC anbefalinger for IMNM
- Revmatologisk forening/Legeforeningen 2020