
Sammendrag
Systemisk Lupus Erythematosus (SLE) er en autoimmun bindevevssykdom som primært rammer unge kvinner. Sykdommen kjennetegnes ved at kroppens immunsystem angriper egne organer, noe som fører til betennelse. Vanlige symptomer inkluderer utslett (som sommerfuglutslett), leddsmerter, fatigue, og håravfall. Mer alvorlige symptomer kan inkludere nyrebetennelse (glomerulonefritt, lupus nefritt), lungebetennelse (pleuritt), hjerteproblemer (kardiovaskulær sykdom, perikarditt) og nevropsykiatriske symptomer. Diagnostisering av SLE innebærer en kombinasjon av sykehistorie, kliniske funn, og blodprøver som viser forhøyede ANA-nivåer, anti-DNA antistoffer, antifosfolipid antistoff, komplementforstyrrelser og cytopeni (lavt antall blodceller). Behandling av SLE er individuelt tilpasset, men involverer ofte immundempende medisiner som prednisolon, Plaquenil, og metotreksat. Det er viktig å unngå sol og bruke solbeskyttelse for å forebygge forverring av sykdommen. Gravide med SLE må være spesielt forsiktige med medisiner og planlegge svangerskapet i samråd med lege.
Definisjon
Systemisk Lupus Erythematosus (SLE, «lupus») er en revmatisk bindevevssykdom der eget immunsystem blir for aktivt og ved en feil kan angripe nesten ethvert av kroppens egne organer (autoimmun sykdom). Sykdommen starter oftest blant unge voksne eller eldre barn (juvenil lupus), og over 90% er kvinner. Sykdomsfølelse, utslett og leddbetennelser (artritt) er typiske symptomer. Blodprøver viser tegn til betydelige immunologiske forstyrrelser, og typiske revmaprøver/antistoffer (ANA med undergrupper) er tydelig forhøyet i blodprøver (referanse: Fava A, 2019). Lupus forekommer i flere forskjellige typer: Systemisk Lupus Erythematosus (SLE) er den mest omfattende sykdommen og er mest omtalt på disse sidene. Hud-Lupus angriper huden med ulike former for eksem, men ikke indre organer. Medikament-utløst Lupus skyldes bivirkning av et legemiddel og neonatal Lupus kan oppstå hos nyfødte. Nye legemidler gjør at prognosen ved SLE er betydelig bedret de siste årene.
Sykdomsårsak
Sykdomsårsaken til Systemisk Lupus Erythematosus (SLE) er ukjent, men når sykdommen først har startet, blir immunsystemet overaktivt. Immunsystemet angriper deretter kroppens egne organer ved en feil. Det oppstår en revmatisk betennelse i ett eller flere organer. På denne måten kan SLE involvere hud, ledd, nyrer, hjertet, lunger, nervesystemet og blodceller (antall røde- og hviteblodlegemer, samt blodplater). SLE er således en typisk autoimmun sykdom. Arvelige tilfeller forekommer, men det er likevel sjelden at flere i nær slekt har SLE. Selv blant eneggede tvillinger (de er genetisk identiske) er det bare i 20-40% risiko for at begge får SLE. Blant søsken er forekomsten beregnet til 2%, noe som innebærer at 98% ikke å få sykdommen selv om en søster eller bror er syk. Arveligheten fra mor til barn er tilsvarende lav. (referanse: Kwon Y-C, 2019).
Forekomst
En norsk studie viser at ca. 150 personer blir syke med lupus årlig i Norge (insidens). SLE er omtrent ti ganger vanligere blant kvinner enn menn, og vi har omtrent 2.600 kvinner med SLE i Norge (prevalens) (referanse: Lerang K, 2012). Aldersklassen 25-34 års alder er særlig utsatt. SLE debuterer sjelden etter 50 års alder. Andelen SLE som oppstår før voksen alder er 20-30%, da oftest i tenårene, men sjeldne genetisk varianter kan begynne tidligere. Forekomsten er høyere blant personer som opprinnelig er fra ikke-europeiske land, særlig Asia og Afrika. Sorte amerikanere er ca. dobbelt så hyppig angrepet som kaukasiere, og asiater har ca. 30% økt risiko sammenlignet med kaukasiere (referanse: Somers EC, 2014). Disse utsatte etnisiteter har generelt tidligere sykdomsdebut og mer alvorlig forløp (referanse: Lim SS, Arthritis Rheum 2009). SLE hos barn (juvenil lupus) er beskrevet på egen side.
Symptomer
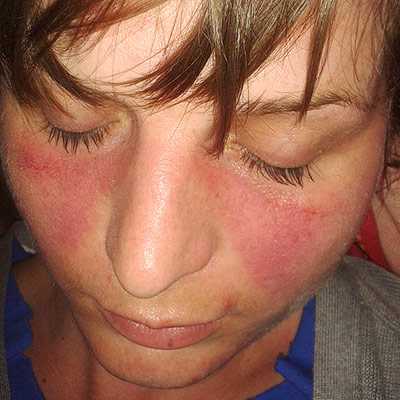
Systemisk Lupus Erythematosus (SLE) kjennetegnes av individuelle, ulike sykdomsforløp. Skade på hud, slimhinner, ledd, indre organer, blod– og nervesystem skjer i ulik grad, men akkumulerer skade på organer over tid dersom sykdommen ikke stanses (referanse Dörner T, 2019).
Tidlige symptomer
- Brystsmerter: Lungehinne-betennelse (pleuritt), hjertepose-betennelse (perikarditt).
- Eksem, enten fekkvis på kroppen, i ansiktet (kinn) eller på fingre.
- Feber
- Håravfall (alopeci)
- Munnsår
- Nattesvette
- Nedsatt appetitt
- Leddsmerter og leddhevelser (artritt)
- Tretthet (fatigue)
- Vekttap
Senere og mer alvorlige symptomer omfatter:
- Betennelse i hjerteposen og lungehinner; Perikarditt og perikardvæske, plkeuritt/pleuravæske.
- Blødninger ved for lavt antall blodplater (trombocytopeni)
- Blekhet og slitenhet ved for lavt antall røde blodlegemer (anemi)
- Infeksjoner ved for lavt antall hvite blodlegemer (leukopeni)
- Nyrebetennelse (glomerulonefritt)
- Lungeblødning (diffus alveolær), (sjelden)
- Nevropsykiatriske symptomer (psykose, epileptiske kramper)
- Skjelettskade der benvev dør (nekroser)
Utmattelse/Fatigue er vanlig ved SLE er fatigue. Graden av fatigue er uavhengig av sykdomsaktivitet og behandling, men kan ha delvis sammenheng med smerte, depresjon og psykososiale forhold.
Undersøkelser
Sykehistorien bør være omfattende og forsøker å registrere alle aktuelle symptomer (se ovenfor). Sentralt står innholdet i klassifikasjonskriteriene (se nedenfor) som kan være et godt utgangspunkt. En kan kartlegge tegn til håravfall, nye munnsår, eksem (lokalisasjon og utbredelse), symptomer fra lunger, hjerte, ledd og nervesystem. Hevelser (ødem) i bena eller i ansikt er ofte tegn på nyrebetennelse. Gjennomgått blodpropp (tromboembolier), spontanaborter, dødfødsler og tilbakevendende feber etterspørres også.
Klinisk gjøres en generell undersøkelse som kan omfatte hår, munn, hud, ledd, hjerte, lunger, blodtrykk og nevrologisk vurdering ved aktuelle symptomer. Ved aktiv SLE er hovne lymfeknuter vanlig (reaktiv lymfadenopati).
Blodprøver; Rutineprøve kan omfatte CRP, senkningsreaksjon (SR), hemoglobin, hvite blodlegemer (leukocytter med differensialtellinger), blodplater (trombocytter), elektrolytter, IgG, glukose, lever-, nyre- og thyreoidea-funksjonsprøver, CK, albumin, samt antistoff (se mer nedenfor) ANA, anti-DNA, komplement C3, C4 og urin stiks.
-Anemi (lav hemoglobin/blodprosent) er vanlig og oftest av flere årsaker. Kan forårsakes av jernmangel, betennelse, hemolyse (økt bilirubin, retikulocytter og LD, samt nedsatt haptoglobin. -Leukopeni (lavt antall hvite blodlegemer) kan opptre som isolert lymfocytopeni og/eller granulocytopeni (aktivitetstegn). -Trombocytopeni (få blodplater) (< 100.000 x 109/L). Trombocytopeni ved SLE er vanlig, men blødning er en sjeldenhet. Der er to typer trombocytopeni; En som følger sykdomsaktiviteten og ofte vil kreve avansert behandling. Den andre typen er moderat, og det er ofte ikke behov for behandling. Pancytopeni (lavt antall røde og hvite blodlegemer og mangel på blodplater) kan forekomme ved SLE, men uvanlig at alle cellerekkene har lave antall. Evans syndrom (Autohemolyse + trombocytopeni). (referanse: Velo-Garcia A, 2016). -Senkningsreaksjon (SR): forhøyet hos 90 % ved aktiv sykdom. -Polyklonal hyper-gammaglobulinemi påvist ved serum elektroforese. Høyt nivå av gammaglobulinemi korrelerer med SR, men ikke med C-reaktivt protein (CRP): oftest normal hvis ikke infeksjon. SLE-relatert aktiv perifer artritt eller serositt (pleuritt eller perikarditt) kan likevel øke SR. -Komplement kan være redusert (CH50, C3 og C4) med økte mengder splittprodukter (C3d og c-aktiveringsprodukt) og TCC (terminalt komplement kompleks), sørlig ved aktiv sykdom.
Immunologiske undersøkelser: -ANA er påvisbar hos over 90 % (høy sensitivitet), men sees ved en rekke andre tilstander og blant friske (lav spesifisitet). -Anti-ds (nativt) DNA: i høye utslag, særlig dersom både ELAISA og IF-testene er «positive». SLE uten anti-ds DNA har sjelden nyrebetennelse. –Andre antistoff ved SLE: anti-Sm (Smith) (sensitivitet 10 %, men høy spesifisitet), anti-RNP (vurder også MCTD), anti-SSA/SSB (vurder subakutt kutan lupus og Sjøgrens syndrom). Revmatoide Faktorer (RF): Hvis også positiv anti-CCP vurder “rhupus” (overlapp mot leddgikt, RA). –Antifosfolipid antistoffer (Lupus antikoagulant, Anti-kardiolipin, anti-(beta-2-glykoprotein) ses hos 30 %: Ved gjennomgått blodpropp eller spontanaborter kan antifosfolipid syndrom (ApLs) foreligge.
Urin-stiks; bør alltid gjøres for å utelukke tegn til nyrebetennelse (glomerulonefritt).
Bildediagnostikk. -Ledd, skjelett og sener: Ultralyd, MR, røntgen eller CT. -Lunger: Røntgen eller CT. -Hjertet: Ultralyd/ekkokardiografi.
Organmanifestasjoner
Hjertet Betennelse i hjerteposen (perikarditt) er vanligste hjerte komplikasjon (hos 11-55%). Typisk symptom er brystsmerter som bedres når en sitter eller står, forverres når en ligger. Skade på hjerteklaffene (Liebmann-Sachs endokarditt) er sjeldnere, men kan angripe både indre del av hjertet (endokard) og hjerteklaffer (mitralklaffer vanligst) hos 10-30%. Endokarditt-diagnosen stilles ved EKG, ultralyd/ekkokardiografi: trans-thorakal 10%, trans-øsofagal 30% og MR-undersøkelser. Hjerteenzymer (troponiner, CKMB) er vanligvis normale. Hjertemuskelen kan bli betent (myokarditt) hos 10-15%. Symptomer på myokarditt er hjertesvikt. I blodet er troponin og kreatin kinase (CK, CKMB) er forhøyet. Pulmonal hypertensjon er en sjelden komplikasjon med forhøyet trykk i lungekretsløpet, noe som på sikt også kan medføre hjertesvikt. På lengre sikt er risiko for utvikling av hjerte-karsykdommer på grunn av aterosklerose omtrent dobbelt så stor ved SLE sammenlignet med vanlig befolkning (referanse: Schoenfeldt SR, 2012). En kan merke brystsmerter ved belastning (angina pectoris) (referanse; Miner JJ, 2014).
Hud og slimhinner. Utslett enten på kinn og over nese (”Sommerfugleksem ”). Psoriasis-lignende skjellende utslett kan ses i hårbunnen med flekkvis håravfall eller på kroppen i form av diskoid lupus. Hudsymptomer er vanlig og ses hos 20% ved debut, 50-70% senere i forløpet (referanse: Sontheimer RD 1996). Soleksem: Utslett på solutsatte områder er typisk. Utslettet kan ha forskjellig form og intensitet og forekommer hos ca. 60% med SLE. Blonde, blåøyde personer har lite pigment i huden og er mest utsatt. Antistoffet SSA (Ro) er disponerende faktor. Chilblain-eksem er rød-blå forandringer på hender og forekommer hos 20% med SLE. Lupus profundus er en form for fettvevsbetennelse (Pannikulitt) under huden. Lupus tumidus / tumidoid lupus er et lysømfintlig, rødt eksem (erythematøse plakk), oftest på kroppen, mindre på armer og ben (referanse: Saleh D, 2022). Lupus Pernio er ikke relatert til Lupus, men er en form for sarkoidose i huden. Munnsår: I munnen kan slimhinner angripes hos 25-45%, slik at munnsår oppstår. Sårene kan være svært forskjellige i størrelse, lokalisasjon og form. Lepper, tannkjøtt, innsiden av kinn og gane kan bli angrepet. Lignende tilstander som ikke er forbundet med lupus er atopisk eksem, flushing, kontakteksem, roseacea og sebore.
Ledd. Leddsmerter ofte i fingre som også kan hovne opp (artritt). Forekomst: 60-100%, ledd- og senebetennelser (artritt-tendinitt) er vanlig (70-80%). Jaccoud artritt medfører skjeve ledd uten at røntgenbilder viser skjelettskade (ikke erosiv) forekomsten er ca.5%. Skjelettskade (erosiv artritt) kan ligne på RA (leddgikt) og angriper ca. 5%.
Leversykdom. Leversykdom er ikke blant de vanligste komplikasjonene ved SLE, men forhøyede leverenzymer (i blodprøver) kan skyldes Lupus betennelse (“Lupus-hepatitt”) eller overlapp mot autoimmun leverbetennelse som forekommer hyppigere ved SLE enn i befolkningen ellers. Imurel, Metotreksat og medikamenter kan gi bivirkninger fra leveren. En latent (“sovende”) infeksjon med Hepatitt B virus kan blusse opp under immundempende SLE behandling.
Lunger kan angripes i fom av betennelse i lunngehinnen (pleuritt). Symptomer er pusteavhengige smerter, oftest samtidig med andre tegn på sykdomsaktivitet. Blodprøver kan vise forhøyet CRP som ellers ikke er vanlig ved SLE og økt blodsenkningsreaksjon. Lungeinfeksjoner (bakteriell pneumoni) forekommer hyppigere enn ellers i befolkningen. Vennligst se opportunistiske infeksjoner. Interstitiell Lung Disease (ILD) og pneumonitt (revmatisk betennelse/inflammasjon, ikke infeksjon) er sjelen. Pulmonal hypertensjon (PAH) er sjelden og kan skyldes kombinasjoner av hjerteklaff-svikt, blodpropp/lungeemboli, særlig ved samtidig antifosfolipid syndrom og ved interstitiell lungesykdom (referanse: Parabu A, 2009). Lungeblødning/kapillaritt er også sjelden (2-4%)(referanse: Ednalino C, 2015). «Shrinking lungs» kan ses hos opptil 10% og medfører at mellomgulvet står høyt (diafragma dysfunksjon, myopati), men er ofte uten symptomer. Medikamentbivirkning i lunger er sjelden: Cyclofosfamid (Sendoxan), metotreksat, TNF-hemmer (Litteratur: Allen D, 2012).
Munnsår forekommer som en del av sykdommen ved SLE. Sårene følger ikke alltid aktiviteten i lupus sykdommen. En egen side om munnsår generelt finner du her.
Nervesystem. Hjerne og ryggmarg kan angripes i form av såkalt «hjerne-lupus» (CNS-lupus). En påviser forandringer ved ulike tester / undersøkelser. De fleste nevropsykiatriske manifestasjoner oppstår tidlig i sykdomsforløpet av SLE. Flere av symptomene er imidlertid såpass vanlige at de ved SLE bare kan relateres til sykdommen i omtrent 30% av tilfellene (Hanly JG, 2020). Ved CNS-lupus påvises ofte antistoff i blodprøve og i ryggmargsvæske (spinalvæske): Anti-ribosomal P og antifosfolipid antistoff assosieres med nevropsykiatrisk SLE. MR av hjernen anbefales ved mistanke om tydelige nevrologiske forandringer, kramper, kronisk kognitiv svikt og ved antifosfolipid syndrom (referanse: Sarbu N, 2015). Imidlertid er ikke MR-forandringer lette å tolke (Referanse: Kim KW, 2008) og MR er normal ved ca. 50%, selv om nevropsykiatrisk lupus foreligger. Elektro-encephalogram (EEG); ca. 80% med aktiv CNS-lupus har patologiske forandringer (langsomme bølger, fokale forandringer). Utmattelse/fatigue, som er vanlig ved SLE, defineres ikke som CNS-lupus. Devics syndrom består av opticus-nevritt og transvers myelitt. –Sinusvenetrombose ses ved antifosfolipid syndrom og medfører panne-hodepine, synsforandringer, nevrologiske symptomer, evt. epilepsi. Diagnosen stilles ved cerebral MR kombinert med venøs MR-angiografi. Transvers myelitt er en svært alvorlig komplikasjon i ryggmargen som raskt medfører lammelser. Mer om SLE i sentralnervesystemet finner du i eget kapittel.
Nyrer. Nyrene angripes ofte ved SLE, særlig blant dem som har høye utslag i anti-DNA i blodet. Et problem er at nyrebetennelse ofte ikke merkes før bena hovner opp. Årsaken til slik hevelse er ansamling av “vann” (ødem). Hevelsen i bena oppstår fordi blodet mister eggehvite (protein) via betente nyrer. Etter dager-uker blir proteinnivået i blodet for lavt. En urinprøve i form av urin stiks som kan gjøres på alle legekontor vil tidlig kunne avsløre proteiner og i urinen og bør alltid gjøres ved utredning og kontroll. Et tidlig, men usikkert symptom på at nyrene kan angripes er at urinen kan skumme. Nyrebetennelse ved SLE kan også medføre høyt blodtrykk og økt risiko for blodpropper. For sikker påvisning av nyrebetennelse og for å avgjøre alvorlighetsgraden/behandlingen er vevsprøve (biopsi) oftest nødvendig. Inngrepet har sjelden komplikasjoner. Hos ca. 2% ses blødninger som oftest stanser av seg selv. Det er vanlig å observeres i 24 timer etter biopsi. Resultater av vevsprøvene kan inndeles i ulike «klasser» (Referanser; Weening JJ . J Am Soc Nephrol 2004. Almaani S, Meara A, 2017). Mer om nyrer ved SLE kan leses på separat side her.
Øyne. Synet kan angripes ved SLE, men relativt sjelden. Tolosa Hunt syndrom medfører sterke øyesmerter. Redusert blodsirkulasjon, særlig ved antifosfolipid syndrom, kan medføre øyeskade med dobbeltsyn og blodpropp i form av Sinusvene-trombose med hodepine, særlig bak øyne. Legemidlet Plaquenil (hydroksyklorokin) kan etter flere års behandling medføre skade på netthinnen (makulopati). Øyelegekontroller etter 5 års bruk av Plaquenil anbefales derfor regelmessig (årlig) (referanse: Marmor M, 2011). Netthinne (Retina) -skader («Lupus retinopati») med «cotton wool» forandringer, blødninger, hevelse / ødemer en sjelden komplikasjon ved lupus. Visuelle hallusinasjoner oppleves ved nerve/CNS manifestasjoner. Tørre øyne (Sicca) kan være sekundært Sjøgrens syndrom (referanse: Palejwala NV, 2012).
Diagnose
Diagnosen SLE baseres på en kombinasjon av sykehistorie, symptomer og undersøkelsesfunn (se ovenfor) fra to eller flere organer. Hud + ledd er de vanligste manifestasjonene og påvises hos to av tre med SLE. I tillegg vurderes resultater av laboratorieprøver, inklusiv typiske ”antistoff” (ANA, med undergruppene: DNA, SSA, Sm eller RNP og antifosfolipid antistoff). Forutsetning er at utslagene ikke kan forklares av annen sykdom.
SLE-diagnosen i et tidlig stadium kan være vanskelig på grunn av individuelt ulike symptomer, selv om diagnosen er den samme. Noen debuterer med generelle manifestasjoner, mens andre har sykdomsstart der bare et organ angripes, for eksempel isolert trombocytopeni eller nyrebetennelse. En tredje gruppe debuterer med multiorgan-sykdom.
Diagnosen kan stilles uavhengig av “kriterier” som er tiltenkt klassifisering ved forskning, men kriteriene er likevel nyttige som en sjekkliste.
Klassifikasjonskriterier (EULAR/ACR, SLICC, ACR)
Kriteriene benyttes til forskning på SLE. Det er ikke et karv at de skal oppfylles for å stille SLE-diagnosen i klinisk praksis.
| 2019 EULAR/ACR klassifikasjons-kriterier (Aringer M, 2019) | ||
| Alle skal ha ANA i blodprøve) med titer-utslag på minst 80. Total-score på minst 10 kreves for SLE | ||
| ManifestasjonerNefritt (nyrebetennelse) | Score | |
| Klasse III/IV (alvorlig nefritt) | 10 | |
| Klasse II/V | 8 | |
| Proteinuri >0,5g/d | 4 | |
| Antistoff; | ||
| Sm eller DsDNA | 6 | |
| Serositt | ||
| Perikarditt (Akutt) | 6 | |
| Perikardvæske / Pleuravæske økt | 5 | |
| Hud og slimhinner | ||
| Akutt kutan lupus (ACLE) | 6 | |
| Subakutt kutan eller diskoid lupus | 4 | |
| Orale sår | 2 | |
| Alopesi (uten arr) | 2 | |
| CNS (Sentralnervesystemet) | ||
| Epilepsi-lignende kramper | 5 | |
| Psykose | 3 | |
| Delir (forstyrret bevissthet) | 2 | |
| Ledd | ||
| Artritt | 6 | |
| Blodprøver | ||
| Hemolyse | 4 | |
| Trombocytopeni | 4 | |
| Leukopeni | 3 | |
| Komplement C3 og C4 lave | 4 | |
| Komplement C3 eller C4 lave | 3 | |
| Annet | ||
| Uforklart feber | 2 | |
| Antifosfolipid antistoff (lupus antikoagulant, kardiolipin eller β2-glykoprotein) | 2 |
Lignende tilstander (differensialdiagnoser)
- Artritt (inkludert leddgikt (RA) og psoriasisartritt): Leddbetennelse som forårsaker smerte, hevelse og stivhet i leddene. Kan ligne på SLE fordi leddbetennelse er et vanlig symptom ved begge tilstander. Imidlertid har SLE ofte en mer migrerende artritt (som flytter seg fra ledd til ledd) og kan involvere mindre ledd i hender og føtter, mens RA ofte angriper de samme leddene symmetrisk, og psoriasisartritt er assosiert med psoriasis i huden.
- Cytopeni: Reduksjon i antall blodceller (røde, hvite eller blodplater). Kan ligne på SLE fordi SLE kan forårsake cytopenier gjennom autoantistoffer som angriper blodcellene. Både medikamentbivirkninger og andre sykdommer kan imidlertid også føre til cytopenier.
- Fatigue (utmattelse): En følelse av ekstrem tretthet og energimangel. Kan ligne på SLE fordi utmattelse er et svært vanlig symptom ved SLE. Imidlertid er utmattelse et uspesifikt symptom som kan skyldes en rekke andre tilstander, inkludert infeksjon, diabetes, lavt stoffskifte (hypothyreose), hyper-parathyreoidisme, depresjon, kronisk tretthetssyndrom (CFS, ME).
- Feber av ukjent årsak: Feber av ukjent årsak (FUO) defineres som feber som varer i flere uker uten at man finner en klar årsak, og kan skyldes uvanlige infeksjoner, Sweets syndrom, autoinflammatorisk sykdom eller Adult Stills sykdom.
- GVHD (avstøtningsreaksjon) er en alvorlig komplikasjon som kan oppstå etter transplantasjon, der de transplanterte immuncellene angriper mottakerens egne vev og organer. Kan ligne på SLE fordi GVHD kan involvere hud, ledd og andre organer, og dermed etterligne symptomene på SLE. Historien om transplantasjon er imidlertid en viktig forskjell.
- Hemolytisk anemi: Autoimmun hemolytisk anemi er en tilstand der kroppens immunsystem feilaktig angriper og ødelegger sine egne røde blodceller, noe som fører til anemi (blodmangel). Kan ligne på SLE fordi SLE også kan forårsake hemolytisk anemi gjennom autoantistoffer. Direkte Coombs test er ofte positiv ved autoimmun hemolytisk anemi, noe som også kan sees ved SLE.
- Hepatitt, autoimmun: Autoimmun hepatitt er en leversykdom der kroppens immunsystem angriper levercellene, noe som fører til betennelse og potensiell leverskade. Kan ligne på SLE fordi begge tilstander er autoimmune og kan involvere leveren. Imidlertid har autoimmun hepatitt ofte mer spesifikke leverfunn og leverbiopsi vil vise tegn på hepatitt, ikke nødvendigvis typisk for SLE.
- Hud: Ulike hudproblemer, som rosacea, dermatomyositt, hypersensitivitets-reaksjon, Sweets syndrom kan manifestere seg med ulike hudforandringer. Ulike hudforandringer. Kan ligne på SLE fordi hudproblemer er vanlige ved SLE, inkludert sommerfuglutslett i ansiktet. Imidlertid har hver av de nevnte tilstandene sine egne karakteristiske hudfunn som skiller dem fra SLE
- Lymfeknuter: Hovne lymfeknuter kan være et tegn på infeksjoner, lymfom (kreft i lymfesystemet) eller leukemi (blodkreft). Kan ligne på SLE fordi hovne lymfeknuter kan forekomme ved SLE, spesielt ved aktiv sykdom. Imidlertid kan hovne lymfeknuter også skyldes infeksjoner, lymfom og andre tilstander.
- Medikament-bivirkning kan medføre feber, utslett og leddsmerter. Kan ligne på SLE fordi disse symptomene også er vanlige ved SLE. En grundig medikamentanamnese er viktig for å skille disse fra hverandre.
- Munnsår: Kan ligne på SLE fordi munnsår er et vanlig symptom ved SLE. Imidlertid kan munnsår også skyldes andre årsaker, som infeksjoner (f.eks. sopp) og medikamentbivirkninger (f.eks. metotreksat).
- Nyrer: Problemer med nyrene ved andre sykdommer. Kan ligne på SLE fordi nyrebetennelse (lupus nefritt) er en alvorlig komplikasjon av SLE. ANCA.-vaskulitt; en gruppe autoimmune sykdommer som angriper små blodkar i nyrene og andre organer.
- Tromboemboli (dannelse av blodpropp) kan også skyldes andre tilstander: Primært antifosfolipid syndrom, Leiden-mutasjon, mangel på protein S eller protein C. Myxom, endokarditt. Idiopatisk.
- Sarkoidose Sarkoidose er en inflammatorisk sykdom som kan påvirke flere organer, inkludert hud, lymfeknuter og ledd. Kan ligne på SLE fordi begge tilstander kan involvere hud, lunger, ledd og andre organer. Imidlertid har sarkoidose ofte karakteristiske funn på røntgen av lungene (bilaterale
- Stills sykdom i voksen alder (adult Stills): Adult Stills sykdom er en sjelden inflammatorisk sykdom som kjennetegnes av feber, hovne lymfeknuter og et karakteristisk laksefarvet utslett. Kan ligne på SLE på grunn av feber, utslett, leddsmerter og hovne lymfeknuter. Imidlertid har Stills sykdom ofte et karakteristisk laksefarvet utslett og forhøyede ferritinverdier, som ikke er like typisk for SLE.
Differensialdiagnoser ved SLE er nærmere beskrevet på egen side
Medikament-utløst Lupus
Det er vist at flere forskjellige legemidler kan utløse lupus-lignende sykdom. Når en slutter med medikamentet, går vanligvis sykdommen tilbake. De senere årene har biologisk behandling med TNF-hemmere som infliksimab (Rixarthon, Inflektra, Remicade), adalimumab (Humira) og etanercept (Benepali, Enbrel) overtatt som de vanligste årsakene til medikament-utløst lupus. I tillegg vil ca. 25% under anti-TNF-behandling få ANA-antistoffer i blodet, men de færreste får lupus (referanse: Williams GL, 2009). Prokainamid eller Amiodaronhydroklorid (Cordarone) mot hjerterytmeforstyrrelser og minocyclin (antibiotikum). Symptomene kommer ofte at etter det utløsende medikamentet har vært brukt over flere måneder til noen år. Symptomene kan være milde og lite spesifikke, for eksempel begrenset til ledd- eller muskelsmerter. Dermed kan diagnosen være vanskelig. I blodprøver ses utslag i ANA (anti-nukleære antistoff) hos 75-100%. SLE- antistoff (anti-histoner er sjeldnere (15%), men mest typisk, anti-DNA er vanligere) (referanse: Picardo S, 2020). Til forskjell fra annen SLE, vil symptomene ved medikament-utløst lupus gå helt tilbake etter at det utløsende medikamentet fjernes. Hvis symptomene fortsetter, må annen SLE mistenkes. Risikoen for tilbakefall er 30-50% dersom samme medikament brukes på ny (referanser: Ramos-Casals M, 2007; Rubin RL, 2019, Arnaud L, 2019).
Graviditet / svangerskap ved SLE
Prevensjon
- Østrogen-holdige p-piller (vanlige p-piller) skal ikke brukes hvis blodprøvene har vist “antifosfolipid antistoffer”: Lupus antikoagulant, antistoff mot kardiolipin eller beta-2 glykoprotein, eller når SLE-sykdommen er i en aktiv fase. Tilsvarende dersom det foreligger risiko for blodpropp av andre årsaker (tidligere blodpropp, røking, Faktor V Leiden-mutasjon med flere) (referanse: Sammaritano LR, 2014).
- Gestagen preparater kan vanligvis brukes (“minipille”, p-stav, hormonspiral, p-sprøyte, nødprevensjon/angrepille).
- Du kan lese mer på siden om svangerskap her
Svangerskap
De fleste kvinner som får nyoppdaget SLE er i fertil alder. Dermed er svangerskap ved SLE aktuelt for mange. Vellykkede svangerskap er, med noen unntak, mulig å gjennomføre. Det foreligger imidlertid en økt risiko for komplikasjoner både for den gravide og for fosteret ved SLE, slik at tett oppfølging kan være aktuelt.
- Viktig er at sykdommen før svangerskapet er i en rolig fase i minst de siste 6 månedene.
- En må ikke bruker medikamenter som kan skade fosteret.
- Noen gjør den feilen at de avslutter behandlingen med viktige medikamenter, uten at disse erstattes av medisin som kan brukes under svangerskap (Prednisolon, Plaquenil og Imurel kan brukes av gravide) og risikerer dermed at SLE sykdommen blusser opp, noe som er spesielt ugunstig.
- En bør diskutere et planlagt svangerskap ved SLE med revmatolog i god tid, helst mer enn tre måneder på forhånd.
- Systemisk lupus og svangerskap er beskrevet på egen side her.
- Du kan lese mer om graviditet og medikamenter ved revmatisk sykdom her
Kosthold ved SLE
Det er ikke vist at spesiell kost er årsaken til SLE og spesiell diett eller kostholdstilskudd påvirker vanligvis ikke sykdomsforløpet. Imidlertid er SLE en risikofaktor for senere utvikling av aterosklerose (åreforkalkning). Tidlig forebygging av hjerteinfarkt og slag kan derfor være viktig. I tillegg til god SLE-behandling, slik at betennelsen er under kontroll, bør en vurdere å redusere høyt kolesterol (via kosthold og medikamenter), slutte å røke, sørge for godt regulert sukkersyke (diabetes) og unngå overvekt. Ved bruk av prednisolon og andre kortisonpreparater er forebygging av osteoporose/benskjørhet viktig. Tilstrekkelig kalk og D-vitamin via matvarer og kosttilskudd anbefales.
En kombinasjon av flere immundempende medikamenter (for eksempel prednisolon, metotreksat, mykofenolat og biologiske legemidler øker infeksjonsrisikoen. Unngå matvarer som kan inneholde bakterier. Dette kan være rått kjøtt, rå fisk (sushi), rå egg, ikke pasteurisert ost, melk eller uvaskede grønnsaker. Generelt om kosthold ved revmatisk sykdom er beskrevet i eget kapittel.
Ti råd for leve bedre med lupus
- Unngå soling (særlig solbrenthet) og bruk solbeskyttelse. Ultrafiolett lys er blant de vanligste utløsende årsakene til tilbakefall og forverring (vennligst se “Sol, solarium og lupus / SLE” på denne siden).
- Reduser risiko for infeksjoner. Infeksjoner øker risikoen for tilbakefall av SLE. Ta vaksiner mot pneumokokker (lungebetennelse) hvert 7-10 år og årlig influensavaksine. Dette er “døde vaksiner” som vanligvis tåles godt. En liten (teoretisk) risiko for at SLE sykdommen blir verre av vaksiner er mer enn opphevet av at infeksjoner reduseres. Hvis du bruker immundempende medikamenter (som Imurel, Metotreksat, mykofneolat/CellCept eller høye doser Prednisolon), skal “levende vaksiner” unngås, siden en da kan en bli syk av vaksinen. Vennligst les mer om vaksiner ved revmatisk sykdom her.
- Sørg for tilstrekkelig hvile.
- Vær fysisk aktiv.
- Ikke bruk tobakk og unngå passiv røking.
- Behandling av høyt kolesterol er viktig. Diett og et kolesterolsenkende middel kan være viktige for å redusere risiko for slag og hjerteinfarkt på sikt
- Bruk medikamentene som anbefalt
- Kvinner med SLE bør kontrolleres med celleprøver fra livmorhalsen. Livmorhalskreft kan være noe økt ved SLE (referanse: Raposo A, 2016).
- Hvis du bruker prednisolon, bør du forebygge benskjørhet/ostoporose.
- Kontakt legen/revmatologen dersom du føler økende tegn på sykdom.
Sol, solarium og lupus / SLE
Blant dem ved Systemisk Lupus Erythematosus (SLE) som har SSA eller SSB antistoff er der stor risiko for å få et betydelig soleksem. Det kan faktisk bli alvorlig dersom man er uheldig. Utslettet kan starte et par dager etter påvirkning av sol og vedvare i flere måneder. Erfaring tilsier at soleksem eller forverring av sykdommen varierer individuelt ved SLE. Enkelte med SSA eller SSB antistoff får aldri soleksem og tåler også solen uten tilbakefall av sykdommen. Noen reagerer med en gang på lys (ultrafiolett stråling, UVA og UVB), mens andre tåler det meste. Man vet ikke hvorfor det er forskjeller, men generelt anbefales forsiktighet med sollys. Generelt anbefales sterk solbeskyttelse for eksempel solkrem med faktor 55 eller mer.
Både sol og solarium kan skade cellene i og under huden. Skadede celler tas hånd om av vårt immunsystem som da blir stimulert og mer aktivt. Det kan medføre produksjon av flere antistoff (anti-dna og andre) som mistenkes å være av betydning for utvikling av SLE. Dermed kan sol utløse eller forverre SLE (referanse Lehmann P, Homey B. .2009).
Ved bruk av immundempende medikamenter som metotreksat, mykofenolat og Imurel er det påvist litt økt risiko for hudkreft på lang sikt. Soling er en betydelig medvirkende faktor som bør begrenses. Noen medikamenter kan utløse kraftig soleksem. Blant disse er Plaquenil, Bactrim og Trimetoprim Sulfa.
Når en er lite i solen, vil D-vitamin produksjonen i kroppen være lav. Det gjelder spesielt mørkhudede og de med SLE som beskytter seg godt. Lavt D-vitamin kan forverre lupus sykdommen. En kan måle D-vitamin nivået i en blodprøve. D-vitamin tabletter eller egnet kosthold vil rette en mangeltilstand og forebygge problemer.
Behandling
Behandling av Systemisk Lupus Erythematosus (SLE) er individuelt forskjellig, avhengig av hvorledes sykdommen angriper den enkelte og tilpasses sykdomsforløpet og toleranse for legemidler underveis. Behandlingen styres vanligvis av en legespesialist.
Generelle tiltak
Sol-eksponering og spesielt solbrenthet bør unngås fordi sykdoms-aktiviteten kan øke, et residiv kan oppstå eller medikamentene bidrar til hudskader, inklusiv økt risk for hudkreft. Sørg for vitamin- D substitusjon. Solfaktor 70 anbefales, faktor 30 er for lav.
Infeksjoner øker risikoen for sykdomsaktivitet og bør unngås så langt som mulig. Forebyggende tiltak som vaksiner (influensa, pneumokokker, papillomavirus, meningokokker, hepatitt) er viktig, men også å unngå å utsette seg for infeksjonsrisiko (backpacker i Asia, Afrika etc.). Kortikosteroider som prednisolon, særlig i høye doser (>15mg/dag) øker infeksjons-risikoen og anvendes på strenge indikasjoner. En vurder nøye gevinsten av å behandle de mildeste sykdoms-manifestasjonene.
Osteoporose. Forebygging er viktig dersom en bruker prednisolon eller annen kortison over mer enn få uker.
Aterosklerose. På lengre sikt foreligger økt risiko for aterosklerose. En bør unngå overvekt og røyking. Høyt kolesterol bør behandles. Statiner er første-valget. En bør tilstrebe å holde kolesterol i blodet godt under 5 mmol/l og/eller et LDL-nivå under 3 mmo1/L. Hydroksyklorokin (Plaquenil) kan også ha en gunstig effekt.
Treat to target. Før en begynner bør en sette mål som skal nås hvis behandlingen virker etter hensikten (“treat to target”). Realistiske behandlingsmål kan være fravær av klinisk sykdomsaktivitet (remisjon etter legens vurdering) og prednisolon ≤ 5mg/dag, Man kan ta utgangspunkt i individuelle manifestasjoner eller sykdomsaktivitet (se også avsnitt ovenfor) målt ved kompositt-score: BILAG (British Isles Lupus Assessment Group), SLEDAI (Systemic Lupus Erythematosus Disease Activity Index). Ved lupusnefritt er behandlingsmålet å oppnå komplett renal respons. Fordi nyresykdommen kan vedvare til tross for god klinisk behandlingseffekt, anbefaler noen en ny nyrebiopsi og histologisk/immunopatologisk behandlingsmål etter 1-2 års behandling (Parodis I, 2020). Selv om nyere medikamenter og kombinasjonsbehandlinger har bedret utfallet vesentlig, er vi dessverre ennå langt fra å oppnå ønsket behandlingsmål hos de fleste pasienter med lupus-nefritt (vennligst se under Prognose nedenfor). Ved å nå behandlingsmålene vil en også hindre organskade, redusere kardiovaskulær komorbiditet, bedre pasientens livskvalitet og bedre mortalitetsraten (Yang Z, 2022).
Blant legemidlene som ofte brukes mot SLE er:
Induksjonsbehandling: Målet er å oppnå sykdomskontroll innen 3-12 måneder. Vanlige medisiner inkluderer kortikosteroider (Solu-Medrol, Prednisolon), Plaquenil (hydroksyklorokin), CellCept (mykofenolat), Benlysta (belimumab) og Sendoxan (cyklofosfamid).
Vedlikeholdsbehandling: Etter induksjon, opprettholdes behandlingen i 2-3 år eller lenger. Prednisolon reduseres først, mens Plaquenil (hydroksyklorokin) vanligvis avsluttes sist.
- Plaquenil (hydroksyklorokin): Bør brukes av alle SLE-pasienter uten kontraindikasjoner. Reduserer mange SLE-symptomer og øker overlevelsen. Dosen er vanligvis 300 mg/d, men kan økes opp til 5 mg/kg/d. Risiko for øyeskader (retinopati) øker etter lang tids bruk. Årlig øyelegekontroll anbefales etter 5 års bruk. Røyking reduserer effekten.
- Prednisolon (glukokortikoider): Viktig for rask sykdomskontroll. Langtidsbruk gir økt risiko for bivirkninger. Dosen bør reduseres gradvis. Ved milde tilfeller kan lavdose prednisolon kombineres med hydroksyklorokin. For å minimere bruk av kortikosteroider, kombineres det ofte med andre immundempende medikamenter (csDMARDs).
- Andre immundempende medikamenter (csDMARDs): Brukes ved utilstrekkelig effekt av hydroksyklorokin og prednisolon. Eksempler: Imurel (azathioprin), metotreksat, CellCept, Myfortic (mykofenolat), takrolimus (f. eks Prograf), Sandimmun neoral (ciklosporin A), Sendoxan (cyklofosfamid) og Lupkynis (voklosporin).
- bDMARDs (biologiske): Brukes ved utilstrekkelig effekt av csDMARDs. Eksempler: Benlysta (belimumab), Saphnelo (anifrolumab), rituksimab.
Tilbakefall, sykdomsoppbluss
Sykdomstilbakefall (residiv). Ved tilbakefall av SLE er symptomer og undersøkelsesfunn forskjellige fra person til person, men en generell regel er at de ligner symptomer og undersøkelsesfunn som sykdommen hos den enkelte startet med. Nedsatt allmenntilstand med tretthet, feber/nattesvette, håravfall, leddsmerter, hovne ledd, eksem, nyrebetennelse eller munnsår forekommer. Tegn på sykdomsaktivitet i blod- og urin: Blodsenkningsreaksjonen (SR) er høy, lav CRP Celletellinger (lave antall), s- kreatinin (øker hvis nyrefunksjonen reduseres), anti-DNA (antistoff kan øke), Komplementfaktorene C3 og C4 kan bli lavere. Urin som inneholder protein og blod tyder på nyrebetennelse.
Det er utarbeidet generelle anbefalinger for SLE-behandling blant annet av EULAR. Det vises til retningslinjer i publisert litteratur (Fanpouirakis A, 2019) (Thomas Dörner, Richard Furie, 2019) (Fanouriakis A, 2020) og veilederen til Norsk revmatologisk forening/legeforening.
Nyttige lenker for mer informasjon
- Nøkkelord ved medisinsk utredning og medisinsk oppføling av SLE her
- Lenke til FSS finner du her (Diakonhjemmet sykehus)
- Stikkord som hjelper deg å skrive legejournal ved SLE her
- SLEDAI, mål for sykdomsaktivitet
- Rettigheter ved SLE (Norsk Revmatiker Forbund)
- Store Medisinske Leksikon
Retningslinjer og anbefalinger
- EULAR: Fanpouirakis A, 2019 (Management 2019)
- EULAR: Fanouriakis A, 2020 (managemnet lupus-nefritt)
- EULAR: Andreoli L, 2017 (assistert befruktning)
- EULAR: Götestam Skorpen, 2015 (medikamenter ved sangerskap og amming)
- ACR: Hahn BH, 2012 (Lupus nefritt)
- Britisk: Gordon C, 2018 (Management)
- Norsk revmatologisk forening/legeforeningen (veileder)
Litteratur
- Thomas Dörner, Richard Furie, Lancet 2019
- Mok CC, 2018
- Norby GE, 2010 (Nefritt)
- Jordan N, 2016 (Nyere behandlingsmetoder)
- Magro-Checa C, 2016 (nevropsykiatrsk lupus)
- Ünlü O, 2016 (aPL-antistoff ved SLE)
- Lerang K, 2012 (insidens og prevalens i Norge)
- Lerang K, 2014 (overlevelse)
- Androli L, 2017 (EULAR anbefalinger for planlegging av svangerskap)
- Yuen HK, 2014. Management of fatigue in SLE

