Definisjon
Sjøgrens syndrom er en kronisk revmatisk bindevevssykdom som kjennetegnes ved daglig tørrhet i slimhinner som tørre øyne, tørr munn og tunge og ofte andre tørre slimhinner (skjede). Årsaken er at immunsystemet av ukjent årsak angriper blant annet spytt- og tårekjertler. Kvinner rammes mer enn ti ganger hyppigere enn menn. Tretthet og utmattelse med økt søvnbehov, revmatiske leddsmerter og kraftig utslag i spesielle blodprøver (ANA og SSA /Ro- antistoff) er vanlig (referanse: Gran JT, 1990). Noen med Sjøgrens syndrom har økt risiko for å utvikle lymfeknutekreft (non-Hodgkin lymfom). Den svenske øyelegen Henrik Samuel Conrad Sjögren (1899-1989) beskrev sykdommen som «Keratokonjunktivitis sicca» i 1933. Sekundært Sjøgrens syndrom defineres ved at det foreligger en annen betennelsesaktig (inflammatorisk) autoimmun sykdom samtidig (referanse: Theander E, 2008).
Forekomst
Sjøgrens syndrom er beskrevet blant alle raser. Kjønns-fordeling: 10-20 ganger vanligere blant kvinner. Forekomsten i befolkningen er mellom 0,05 og 1 % når en bruker US/EU klassifikasjonskriterier (se nedenfor) (Göransson LG, 2011). Ikke all følelse av tørre slimhinner skyldes Sjøgrens sykdom. Forekomsten av Sjøgrens syndrom blant personer med tørrhets-symptomer er bare 5-15 % (andre årsaker: vennligst se differensialdiagnoser nedenfor). Oftest diagnostiseres sykdommen i 40-60 års alder, men symptomene begynner flere år tidligere (Negrini S, 2022). Debut før 31 års alder ses hos 15%. Også barn (3-9 år) kan få sykdommen i form av juvenilt Sjøgrens syndrom der symptomene skiller seg noe fra den voksne formen.
Primært Sjøgrens syndrom
Ved primært Sjøgrens syndrom foreligger ingen annen bakenforliggende symptom-forklarende sykdom.
Sekundært Sjøgrens syndrom
Sekundært Sjøgrens syndrom kjennetegnes ved at symptomene oppstår etter at en annen systemisk autoimmun sykdom er diagnostisert, og at det er en sannsynlig sammenheng mellom disse. Kombinasjon med SLE, systemisk sklerose, revmatoid artritt, MCTD, myositt, eller autoimmun leversykdom, autoimmun thyreoidea-sykdom (stoffskiftet) kan forekomme.
Sykdomsårsak
Det er vist en viss genetisk disposisjon for sykdommen (vevstypene HLA DR3, DQ1 og DQ2), men familiær forekomst utgjør bare omkring 5 % av tilfellene (referanse: Harris WM, 2019). I sykdomsforløpet blir spytt- og tårekjertler og andre eksokrine kjertler gradvis ødelagt av vårt eget immunsystem i en ”autoimmun” prosess, men hva som starter denne er ennå ukjent. I vevsprøver fra angrepne kjertler ser en flekkvis infiltrasjon av en type hvite blodlegemer (mononukleære lymfoide celler) som fortrenger de normale kjertelcellene (referanser: Zhan Q, 2023; Bjordal O, 2019).
Symptomer
Fatigue/ tretthet: Ofte er utmattelse (fatigue) uttalt, dominerende og mange opplever økt søvnbehov. De sover mye, men blir ikke uthvilte. Symptomet er meget behandlingsresistent. Ingen medikamenter har vist sikker effekt. Tilpasset fysisk aktivitet og trenging anbefales. Hyppige oppvåkninger på grunn av smerter ved fibromyalgi-lignende symptomer eller urinering flere ganger om natten på grunn av høyt væskeinntak og kan også bidra til tretthet.
Øyne. Daglig tørrhet og følelse av sand på øynene. Lindring ved bruk av ”kunstig tårevæske” fra apotek. Andre symptomer på tørre øyne er kløe, brennende følelse, varierende syns-skarphet og røde øyne.
Munn. Tørrhet i munnen også på dagtid er typisk. En må drikke for å få svelget tørr mat (kjeks, knekkebrød). Tørre slimhinner i munnen påvises ved inspeksjon og undersøkelse.
Redusert luktesans og smak, dårlig ånde og brennende følelse i munnen er også vanligere ved Sjøgrens’ syndrom enn blant friske. Symptomene kan påvirke hva man velger å spise (kosthold og næringsinntak) (referanse: Singh PB, 2019). Klinisk undersøkelse av munnen kan påvise om det foreligger tegn til candidiasis (sopp-) infeksjon som forverrer symptomene. Symptomer forenelig med «burning mouth syndrom» skal også utelukkes.
Tørrhet i skjeden. Sjøgrens’ syndrom medfører ofte at også kjertler i skjeden produserer mindre sekreter. Dette medfører tørrhetsplager hos mange kvinner.
Leddsmerter ses hos over 70 %. Omkring 1/5 har samtidig fibromyalgi (referanse: Jubost J-J, 2021).
Leddbetennelser (artritt) forekommer hos opp til 50% (referanse: Ramos-Casals M, 2013) oftest i små ledd. Det er uvanlig med usurerende radiografiske forandringer og feilstillinger dersom det ikke foreligger en overlappstilstand med revmatoid artritt.
Huden er ofte plagsom tørr (xeroderma). Små røde punkter, oftest på legger i form av palpabel purpura (vaskulitt) ses hos 10%, gjerne utløst av fysisk aktivitet. Purpura kan etterlate hyperpigmentering. Mer tydelige, ringformede eksem på kroppen (erythema annulare) er sjeldnere og overlapper med subakutt kutan lupus (referanse: Jhoar P, 2018).
Lymfeknuter og lymfekreft. Forstørrede lymfeknuter, særlig på halsen er et veldig vanlig og oftest ufarlig symptom ved Sjøgrens syndrom. Mest fryktet er økt en risiko for å utvikle lymfekreft (referanser Alunno A, 2018; Solans-Laque R, 2011). Et vanlig symptom da er en vedvarende og økende hard hevelse i en spyttkjertel (parotis foran ørene eller submandibularis under kjevevinkelen) eller en eller flere påfallende store og voksende lymfeknuter på halsen. Andre lokalisasjoner er mindre vanlig. Selv om de færreste (5-10%) med Sjøgrens’ sykdom får lymfekreft, anbefales en årlig legekontroll blant dem som er mest utsatt. En revmatolog kan vurdere de individuelle risikofaktorene nærmere (referanse: Vasaitis L, 2019) (vennligst les mer under avsnittet om kontroller og oppfølging nedenfor). Den vanligste type lymfom ved Sjøgrens syndrom er ektra-nodal non-Hodgkins B-celle lymfom i mucosa-assosiert lymfoid vev (MALT-lymfom) (referanse: Nocturne G, 2019).
Lunger. De færreste har symptomer fra lungene, slik som vedvarende tørr-hoste, påfallende tung pust, men ved målinger og CT-bilder ses at omtrent en av fem (20%) utvikler forandringer på lungene (referanser: Palm, O 2013: Luppi F, 2020). Alvorlige komplikasjonen er sjeldne, slik at en vanligvis ikke trenger behandling.
Urinveier og nyrer. Interstitiell cystitt kjennetegnes ved hyppig vannlating uten at urinveisinfeksjon påvises eller at antibiotika virker. Tilstanden er vanligere ved Sjøgrens syndrom enn i befolkningen ellers. Diagnosen stilles ved undersøkelse av urinblæren av urolog (referanse: Emmungil H, 2012). Nyresykdom er sjelden, men merkes oftest ikke før den påvises ved urin-undersøkelse. Unntaket er nyrestein som kan ses noe hyppigere enn i befolkningen ellers.
Nervesystemet. Nevrologiske manifestasjoner (“nevro-Sjøgrens”) forekommer hos mellom 7-8 og 20% (referanse: Pavlakis PP, 2012 og Seeliger T, 2023) og kan omfatte nedsatt følelse og smertefull polynevropati, unormal svetting, hjertebank, fordøyelsesbesvær og ukontrollerte bevegelser (ataksi). Multiple sklerose (MS) -lignende symptomer, kognitiv svikt med redusert konsentrasjon, oppmerksomhet og hukommelse kan også være et problem som korrelerer med sykdomsaktiviteten (referanse: Seeliger T, 2020).
Fordøyelsen kan påvirkes ved at lav spyttproduksjon reduserer mengden fordøyelsesenzymer. Dessuten kan bukspyttkjertelen påvirkes. Symptomer på bukspyttkjertelbetennelse (pankreatitt) er en uvanlig komplikasjon, selv om lett forhøyede enzym-verdier (lipase, pankreas-amylase) ikke er uvanlig. Også forandringer i (det autonome) nervesystemet kan påvirke fordøyelsen (referanse: Popow Y, 2018).
Undersøkelser
Sykehistorien kartlegger symptomer på daglig tørrhet i øyne (følelse av rusk eller sand, kunstig tårevæske flere ganger daglig, tørr munn hele dagen og en må drikke for å svelge tørre matvarer. Tegn til leddbetennelser, hovne spyttkjertler, forstørrede lymfeknuter, utslett, nerve-symptomer, mage-tarmproblemer og utmattelse etterspørres også. Andre årsaker til symptomene (se differensialdiagnoser) og nattesvette, feber, vekttap (B-symptomer) etterspørres også. Du kan forberede deg selv på legeundersøkelsen med mer informasjon på egen side.
Klinisk gjøres en generell legeundersøke og observerer øyne (røde, irriterte), munn (tørre slimhinner), hals (glandler), hud (purpura, eksem), nevropati dersom det er symptomer derfra. Ved auskultasjon (lytte på) av lunger kan sykdomstegn avdekkes i form av bilyder.
Øyeundersøkelse. Øyelegen finner tegn på at tårer og tårefilmen ikke dekker og beskytter øyet som den skal og kan finne skader på hornhinnen (farge skår ≥ 3). Schirmers test påviser redusert tårekjertel-funksjon (mindre enn 5mm fuktning i løpet av 5 minutter tyder på redusert funksjon. Resultat mellom 5mm og 10mm er grenseverdier. Tårevæsken har ofte endret sammensetning ved Sjøgrens syndrom, noe som medfører redusert evne til å “smøre” og beskytte øynene. Årsaken er ofte redusert funksjon i Meibomske kjertler som skal tilføre øyet olje og fett. Øyelege kan vurdere tårevæskens smørende funksjon (Break up time, farging av hornhinnen) og de Meibomske kjertler. Meibomske kjertler (engelsk: Meibomian glands) er lokalisert i øvre og nedre øyelokk. Kjertlene produserer olje og fett (lipider) som sammen med tårevæsken (fra tårekjertler) hindrer at øynene blir tørre. Tørre, irriterte øyne og uskarpt syn (blefaritt) kan være forårsaket av redusert funksjon (dysfunksjon) i Meibomske kjertler eller i for lite tåreproduksjon (andre årsaker må også utelukkes).
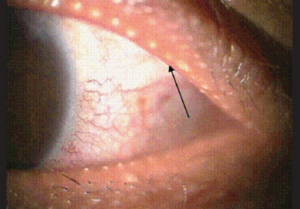
De fleste med symptomer på svikt i meibomske kjertler er over 40 års alder og mer vanlig blant asiater enn etnisk norske. Sjøgrens sykdom antas å være risiko-faktor. Makeup kan også forårsake obstruksjon av kanalene i Meibomske kjertler og dermed symptomer. Behandling er med varme omslag og lett trykk mot øyelokkene kan lindre ved å øke utskillelsen fra kjertlene. Øyelege kan forskrive spesielle øyedråper, for eksempel Ikervis som inneholder ciclosporin (referanse: Jester JV, 2015).
Munn. Tørre slimhinner i munnen påvises ved inspeksjon og undersøkelse. Ved undersøkelse med måling av spyttproduksjonen (”Sialometri”) ustimulert over 15 minutter viser typisk lave verdier (<1,5ml/15 min). Testen er imidlertid ikke spesielt nøyaktig. Vevsprøve (biopsi) fra små spyttkjertler fra innsiden av underleppen demonstrerer ofte typiske Sjøgren-forandringer i form av revmatisk betennelse (Lymfocytt-infiltrasjoner og ”fokusskår” ≥ 1). Risikoen når det tas biopsi er infeksjon i såret og vedvarende redusert følelse på grunn av nerveskade i en del av leppen. En finsk studie viste at nerveskade forekom i ett av 191 biopsi-tilfeller (0,5%) (referanse: Teppo H, 2007). Informasjonssiden ved et stort amerikansk senter angir (i 2019) at risiko for nummenhet som varer i 2-3 måneder er 1-2% (Johns Hopkins Hospital)
Nyresykdom ved Sjøgrens syndrom påvises sjelden, men milde former kan være vanskelig å som oppdage. Nyresykdommer kan omfatte glomerulonefritt (symptom: spor av protein og blod i urinen) og tubulær-interstitiell nefritt. Ved tubulær interstitiell nefritt er sykdomsmekanismen komplisert. Det foreligger redusert utskillelse av syre og økt utskillelse av kalium i urinen. I blodet øker syre-nivået (acidose) og kalium blir lavt. Et såkalt anion-gap foreligger, noe som er en betegnelse på forskjellen mellom blodets konsentrasjon av Na+-ioner på den ene side, og summen av klor- (Cl–) og bikarbonat (HCO3–)-ioner på den annen side. Normalt er gapet 12–16 mmol/l (referanse: SNL, 2017). I sykdomsprosessen mobiliseres kalsium fra skjelettet. Kalsium utskilles så via nyrene, noe som medfører risiko for nyresten (kalsium stener). Behandlingen er da Kalium-sitrat tabletter slik at acidosen blir korrigert.
Blodprøver. Rutineprøver kan omfatte CRP, SR, hgb, hvite blodlegemer (leukocytter) med differensialtelling, blodplater (trombocytter), salter (elektrolytter), lever-, nyre- og stoffskifte/thyreoidea-funksjonsprøver, LD, amylase, kreatin kinase (CK), glukose, IgG og proteinelektroforese, komplementfaktorer C3 og C4 og urinstiks. Initialt er også ANA med SSA (Ro 52 og Ro60)-, SSB-antistoff og kryoglobuliner aktuelt. Differensialdiagnostisk kan ACE (angiotensin Converting Enzym ofte økt ved sarkoidose) og antistoff mot hepatitt C være aktuelt. Blodsenkningsreaksjon (SR) er oftest forhøyet (ofte relatert til høyt IgG-nivå), CRP nesten alltid normal, lett forhøyet amylase hos opp til 1/3, lavt antall hvite blodlegemer (leukopeni, hvorav lymfopeni er vanligere enn neutropeni), leverenzymer kan være lett forhøyde, serum elektroforese viser ofte markert polyklonal hyper-gammaglobulinemi (IgG), komplementfaktorer; lave C3 og/ eller C4 ses ved aktiv sykdom. Anti-mitokondrie antistoff (primær biliær kolangitt) påvises hos 10 % og anti-parietal-celle antistoff (intrinsic faktor/ B12 opptak/pernisiøs anemi) hos 15 %.
Urin stiks (inkluderer PH).
Bildediagnostikk. CT- og HRCT brukes for å vurdere mulige lungeforandringer. Vanlig røntgen kan også brukes, men små lungeforandringer vises da ikke. Ofte begrenses undersøkelser til dem som har symptomer, selv om flere med lungeforandringer vil kunne påvises ved «screening»(referanse: Lee AS, 2021). Ved påvist lunge-manifestasjon anbefales kontroll av forandringene innen 3-6 måneder for å avgjøre om de er økende, noe som kan ha terapeutiske konsekvenser (Lee AS, 2021) eller uforandret over tid. PET/CT brukes diagnostisk ved mistanke om lymfom eller annen kreft. Ultralyd av spyttkjertler (parotis– og submandibularis-kjertlene) kan også påvise sykdomstegn (referanse: Ramsubeik K, 2020). MR av halsen gjøres ved mistanke om kreft, fortrinnsvis etter ultralyd-vurdering (referanse: Martel A, 2018).
CT-bilder av lunger er den beste undersøkelsesmetoden og gjøres som alternativ til vanlige røntgenbilder ofte for kartlegging ved i begynnelsen ved diagnose eller ved lungesymptomer (vedvarende tørr-hoste, påfallende tung pust). Mest typisk er hulrom (cyster) som representerer lymfocyttisk interstitiell pneumoni (LIP). Har en fått påvist lungesykdom, kontrolleres lungefunksjonen med tester for å utelukke forverring over tid. Mer om lungesykdommer her.
Vevsprøve (biopsi). Vennligst se også Kliniske undersøkelser/»Munn» ovenfor. Typiske forandringer på Sjøgrens ses i små spyttkjertler fra leppens innside (Lower Lip Biopsy). En definerer disse som «lymfocyttinfiltrasjon av betydelig grad med foci, evt. atrofi og destruksjon av kjertelelementer («Fokus score» på minst 1,0 hvor fokus defineres som ansamling av minst 50 mononukleære celler)». Vevsprøven trenger ikke alltid representere Sjøgrens (sensitivitet 63,9%-85,7%) (referanse: Guelle D, 2013).
Diagnosen
Det er nødvendig med vurdering av både sykehistorien (symptomer) og undersøkelser for å stille diagnosen. Spesielt legges vekt på kronisk tørrhet i øyne og munn kombinert med utslag i SSA-antistoff eller typiske forandringer i vevsprøve fra underleppen. Klassifikasjonskriterier (se nedenfor) kan også brukes, men er egentlig tiltenkt bruk i forskning.
Klassifikasjonskriterier for diagnosen
I prinsippet skal klassifikasjonskriteriene brukes for forskning, men benyttes ofte også i praksis for å bekrefte diagnosen. Når nye kriterier erstatter de tidligere, vil enkelte pasienter med diagnosen ikke lenger tilfredsstille de mest aktuelle kriteriene, noe som kan være til frustrasjon. Ved Sjøgrens syndrom har det vært vanskelig å bli helt enige om en definisjon. Neppe har noen annen revmatisk sykdom har hatt så mange ulike kriterier for diagnose (og klassifikasjon) som Sjøgrens sykdom. Siden 2002 har US/EU kriteriene vært klart mest benyttet. I 2016 ble nye ACR/EULAR kriterier (se nedenfor) publisert. I disse nyere kriteriene er tidligere diagnostisert lymfom ikke til hinder for Sjøgren-diagnosen. Sannsynligvis vil fagmiljøet bruke disse i forskningsstudier og til en viss grad også for å stille Sjøgren-diagnosen i klinisk praksis fremover. Begge sett av kriterier krever at det enten foreligger SSA-antistoff (Ro) i blodprøve eller typiske forandringer i vevsprøve (biopsi).
ACR/EULAR kriterier 2016 (Shiboski CH, 2016)
Baseres på personer med tørrhet og/eller tilsvarende Sjøgren-suspekte symptomer*
| Fokus-score ved biopsi minst =1.0 foci/4 kvadrat mm | 3 poeng |
| Positiv anti-SSA (Ro) antistoff: | 3 poeng |
| Farge-score /horhinner minst 5 i minst ett øye (eller van Bijsterveld score minst 4) | 1 poeng |
| Schirmers test 5mm/5 min eller lavere, minst ett øye: | 1 poeng |
| Ustimulert sialometri 0,1ml/min = 1,5ml/15min: | 1 poeng |
Minst 4 poeng=Sjøgrens syndromI praksis må enten anti-SSA/Ro eller positiv vevsprøve foreligge
*Minst ett positivt svar på følgende 5 spørsmål:
-Har du hatt daglig, vedvarende plagsomme tørre øyne i minst tre måneder?
-Har du hatt gjentakende følelse av sand eller grus i øynene?
-Bruker du kunstig tårevæske minst tre ganger daglig?
-Har du hatt daglig følelse av tørr munn i minst tre måneder?
-Må du ofte drikke for å svelge tørre matvarer?
Eksklusjon: Tidligere stråleterapi mot hode/hals, Aktiv hepatitt C-infeksjon, AIDS-infeksjon, Sarkoidose, Amyloidose, Graft-versus Host Disease, IgG4-relatert sykdom
Bruk av spesielle medikamenter, antikolinerge medikamenter, som forårsaker tørrhet skal stanses i god tid før måling av tåre- og spyttkjertel-funksjon
US/EU-kriterier (referanse: Vitali, C, 2002)
Krav til diagnose: 4 av 6 hvorav punkt 4. eller punkt 6 er obligatoriske:
- Minst ett typisk øye –symptom (daglig tørrhet)
- Minst ett typisk munn symptom (daglig tørrhet)
- Schirmers test, Rose-Bengal eller farging positiv hos øyelege
- Leppebiopsi (fokusscore ≥1, det vil si minst 50 lymfocytter/4mm2)
- Sialometri positiv
- anti-SSA/Ro eller anti-SSB/La til stede i blodprøver
Tidligere stråle-terapi mot hode/hals, Hepatitt C-infeksjon, HIV-infeksjon og bruk av spesielle medikamenter (antikolinerge medikamenter mot Parkinsons sykdom).
Lignende sykdommer / differensialdiagnoser
En lege som har erfaring med Sjøgrens syndrom vil vanligvis stille riktig diagnose uten usikkerhet. I spesielle tilfelle kan imidlertid diagnosen være vanskelig. Forslagene til differensialdiagnoser (lignende tilstander) nedenfor kan da vurderes.
Andre bindevevssykdommer
- Revmatoid artritt med ”sekundær Sjøgrens syndrom”
- SLE
- Systemisk sklerose
- Ved utslag i ANA og SSA: SLE, myositt
- Graft versus Host sykdom (GVHD, avstøtningsreaksjon)
Tørre og smertefulle øyne
- Vitamin A-mangel
- Kronisk blefaritt eller konjunktivitt
- Roseacea: Okulær roseacea medfører irritasjon og tørrhetsfølelse i øyne
- Redusert blunking: Etter skade, ved Parkinsons sykdom, facialis-parese («Bells lammelse» i ansiktsmuskel), aldring (redusert blunke-refleks)
- Arbeid ved PC-monitor
- Infiltrasjoner i tårekjertler ; Amyloidose, sarkoidose, lymfom, IgG4-relatert sykdom.
- Lavt østrogennivå; Postmenopause
- Medikamenter med antikolinerg effekt: Parkinson-medikasjon
- Herpes simpleks eller zoster
- Cornea (hornhinne)-skader på øyet
- Tidligere hornhinne-inngrep
Tørr munn
- Medikamenter med antikolinerg effekt: Antidepressiva, antihistaminer, betablokkere, enkelte antiepileptika.
- Spyttkjertelbetennelse ved spyttkjertel-stener
- Alzheimers sykdom: Autonom nevropati
- Multiple sklerose (MS). Demyeliniserende prosess
Hovne parotis-kjertler og tørrhet
- Spyttkjertel-sten
- Infeksjon
- Heerfords syndrom (sarkoidose, hovne spyttkjertler, øyebetennelse, lammelse i ansiktsnerve, feber)
- Lymfom
- Infeksjoner; Hepatitt C, HIV (Diffuse Infiltrative Lymphocytosis Syndrome / DILS, med hovne spyttkjertler / parotitt)
- Kimura (oftest i Asia)
Bakterie-infeksjon i spyttkjertel: Oftest etter obstruksjon i utførselsgang på en side, smerte, feber, ømhet over kjertelen, Tuberkulose, actinomycosis
Andre differensialdiagnoser
- Virusinfeksjoner: Coxakie, Echo-virus, Epstein-Barr, Hepatitt C, HIV, Kusma.
- Svulster:
- –Kreft/ondartet: Adenom, karsinom, lymfom, blandede typer.
- Godartet (benign svulst):
- –IgG4-sykdom: Kuttners tumor / skleroserende sialoadenitt/Mikulicz/IgG4-sykdom. Mikulicz
- Strålebehandling mot kreft i hode/hals områdene
- Sarkoidose: hovne kjertler, tørrhet.
- Spiseforstyrrelser/Anoreksi. Underernæring. Kan medføre betydelige hevelser i spyttkjertler.
- Alkoholisme. Hovne spyttkjertler.
- Akromegali
- Diabetes mellitus (sukkersyke)
Behandling
Tørre øyne
De fleste med Sjøgrens syndrom bruker kunstig tårevæske, for eksempel Artelac eller lignende flere ganger daglig. Viscotears gel brukes ofte om kvelden eller til natten. Flere typer kunstig tårevæske fås på ”blå resept” (kode L40) ved nedsatt tåreproduksjon og sikker diagnose. Apoteket kan gi nærmere informasjon. Spesialist (øyelege eller revmatolog) forskriver første gang, fastlege kan fornye resepter. Enkelte med spesielt mye plager har nytte av ciclosporin øyedråper (Ikervis). Indikasjonen skal stilles av øyelege. Mini-Scleral kontaktlinser kan også redusere tørrhet (referanse: Harthan JS, 2018). Noen få har nytte av å stanse drenasjen av tårevæske fra øynene ved å tette tårekanalene. Det finnes ulike metoder som utføres av øyelege (referanse: Bjordal O, 2019).
Munntørrhet
Det er viktig med god munn- og tannhygiene fordi tenner blir lett skadet (karies) ved lite spytt. Vann drikkes ofte og i små slurker av gangen. Sukkerfrie pastiller, sukkerfri tyggegummi og fluortabletter vil stimulere rest-spyttproduksjonen. Unngå mye sukker. Bruk tannkrem som ikke skummer (Zendium). Unngå tannkrem som inneholder natrium lauryl sulfat (såpe). Munnskyllevæske som inneholder alkohol gir tørrere slimhinner og bør ikke brukes. NycoDent Saliva (sugetabletter) inneholder eplesyre som kan stimulere spyttproduksjonen og xylitol som motvirker bakterier og «smører» slimhinnene. XyliMelts klebetabletter er nyttige for noen. Biotene munnspray inneholder glyserin som kan tilføre fuktighet. De som bruker tannproteser bør rengjøre disse regelmessig.
Mat bør tygges grundig og lenge før den svelges fordi tørrhet i svelget kan gjøre at større matbiter setter seg fast. Ved påfallende store tannskader og sikkert nedsatt spyttproduksjon (hyposalivasjon), kan tannlegen søke om dekning av utgifter fra NAV.
Tørrhet i skjeden
Ved symptomer på tørrhet i skjeden anbefales legeundersøkelse. Behandlingen kan bestå av substitusjon med østrogener, enten som en vaginal tablett (for eksempel “Vagifem”) eller kremer (for eksempel “Ovesterin”). Bruk av glidemiddel er også aktuelt. Fastlege, gynekolog og apotek kan gi nærmere råd.
Medikamenter
De fleste med Sjøgrens syndrom er ikke tjent med å bruke legemidler regelmessig. Det er usikkert om immundempende medikamenter hjelper mot tørrhets-symptomer, tretthet / «fatique» eller sykdommens prognose. I enkelte tilfeller brukes likevel slike legemidler, selv om Sjøgrens syndrom er ikke blant indikasjonene som produsentene har godkjent (referanse: Ramos-Casals M, 2019 / EULAR anbefalinger).
Det er viktig å være innforstått med behandlingsmålet. I tillegg er det viktig seg å informere om hensikten med behandlingen og hva den innebærer, inklusiv risiko for bivirkninger. Informasjonen som legen gir kan gjerne suppleres med skriftlig medikament-informasjon fra Norsk revmatologisk forening/Legeforeningen.
- Plaquenil (hydroksyklorokin, tabletter 200mg x 1). Virkning på leddsmerter er rapportert, men ikke godt dokumentert effekt på tørrhet eller utmattelse
- Metotreksat (tabletter eller injeksjoner). Ved artritt (leddgikts-lignende forløp).
- Imurel (azathioprin tabletter). På spesielle indikasjoner. Kan øke risiko for lymfom.
- MabThera/Rixathon (rituksimab intravenøst). Usikker virking på de vanligste symptomene. Kan forsøkes ved alvorlig, systemisk sykdom (i flere organer) når annen behandling ikke har vært tilstrekkelig. Effekt forventes på symptomer assosiert kryoglobulinemi som foreligger hos noen få.
- Benlysta (belimumab intravenøst). Usikker effekt. Kan forsøkes som ved alvorlig, systemisk sykdom (i flere organer uten effekt av rituksimab).
DHEA og nattlysolje har vært brukt tidligere, men undersøkelser har ikke bekreftet sikker effekt, og populariteten har avtatt. Det har nylig vært mye interesse for LDN (lavdose naltrekson), men dokumentasjon på effekt mangler. Salagen (pilokarpin) og Evoax (cevilemine) tabletter kan øke spyttproduksjonen dersom en rest-funksjon foreligger, men medikamentene kan ha bivirkninger som svetting, hjertebank, kvalme og løs avføring. Salagen og Evoax er ikke godkjent for vanlig bruk i Norge. Lege kan søke til Statens Legemiddelverk om godkjenning for bruk i hvert enkelt tilfelle.
Fremtidens behandling. Dagens behandling av Sjøgrens sykdom har liten eller ingen effekt på viktige symptomer som utmattelse/ fatigue, depresjon og angst. Heller ikke de sentral tørrhetsplagene lar seg reversere. Nyutviklede biologiske legemidler som målrettet angriper aktuelle betennelsesstoffene/cytokinene ved Sjøgrens, immunologiske signalveier og immunreaksjonen er allerede utviklet, men en mangler en del forskning og erfaring for å bruke dem på best og sikrest mulig måte. Nyere, fremtidige medikamenter og ikke-medikamentelle metoder kan bli viktige, supplerende behandlinger. Disse kan omfatte behandling/modifisering av gener, bruk av stamceller og annen behandling som kan restituere vevsfunksjonen i spytt og tårekjertler (referanse: Zeng W, 2022).
Kosthold og livsstil
Sjøgrens syndrom påvirkes neppe av spesiell diett. Imidlertid bør en være oppmerksom på at kaffe kan være ubehagelig på slimhinnene i munn og svelg. Og alkohol kan bidrar økt tørrhet.
Tørrhet i munn og svelg medfører behov for drikke til hvert måltid. Maten bør tygges omhyggelig og ikke være for sterkt krydret. Tørre og harde matvarer bør bløtgjøres for eksempel i sauser, dressing eller i melk. Munntørrhet bidrar sterkt til risiko for karies i tenner og tannkjøttskader. Sukker og sukkerholdige drikker forsterker risiko for karies. Juice og noen frukt og grønnsaker kan også inneholde ugunstig mye syre. Tørste forverrer symptomene. Rikelig drikke (vann) er viktig for væskebalansen. Noen med Sjøgrens syndrom har intoleranse for melk og melkeprodukter eller cøliaki (smerter og luftplager fra tarmen, løs avføring) og skal da unngå henholdsvis melk og glutenholdig mat (referanse: Liden M, 2007).
Mange med Sjøgrens syndrom plages med påfallende utmattelse («fatigue»). Store, fettrike måltider kan forverre disse symptomene. Små og hyppige måltider gir jevnere blodsukker og færre tretthetsanfall. Regelmessig fysisk aktivitet (gange, sykling, svømming, yoga, tai chi) og 7-8 timer søvn hver natt bør tilstrebes.
Normalt spytt bidrar til å nøytralisere magesyre. Ved Sjøgrens sykdom mangler mye av spyttet, og plager fra magesyre kan forekomme. Syrehemmende legemidler (protonpumpe-hemmere) kan hjelpe. Sterkt krydret mat kan også irritere magen og bør unngås.
I sjeldne tilfeller kan bukspyttkjertelen (pankreas) angripes og utvikle nedsatt funksjon. Blodprøver kan vise høye enzymer som tegn på betennelse (amylase, lipase). Symptomer kan være løs, illeluktende avføring og vekttap. Dette bør da undersøkes hos lege. Inntak av pankreas-enzymer og tilpasset diett (rådføre seg med ernæringsfysiolog) kan rette problemet.
- Kosthold, munn og tannhelse her (veileder Helsedirektoratet)
- Generelt om kosthold ved revmatiske sykdommer her: kosthold.
Svangerskap ved Sjøgrens syndrom
Muligheten for å bli gravid (fertilitet) er vanligvis upåvirket ved Sjøgrens syndrom. I svangerskapet kan imidlertid komplikasjoner oppstå. Selv om disse vanligvis ikke er alvorlige eller lar seg behandle, har en fransk studie av 54 svangerskap blant 19 kvinner med Sjøgrens syndrom vist økt antall spontanaborter, litt økt antall dødfødsler og fødeterminen var i gjennomsnitt en uke for tidlig sammenlignet med friske kontrollpersoner (referanse: Ballester C, 2017). For å oppnå optimalt resultat, er det vanlig å håndtere svangerskap ved Sjøgrens syndrom som risikosvangerskap (NKSR, St Olavs Hospital).
Risiko for abort er litt økt dersom SSA (gjelder både Ro52 og/eller Ro60kD) eller SSB (La) antistoff i blodet foreligger. Slike antistoff medfører en risk (anslått til 1 – 2%) for hjertesykdom (hjerteblokk) hos fosteret. Ofte gjøres derfor ekstra oppfølging i deler av svangerskapet, spesielt mellom svangerskapsuke 16 og 24 (til uke 26 etter amerikanske retningslinjer, referanse: Samaritano LR, 2020). Nyfødte barn av Sjøgren-pasienter med SSA- eller SSB-antistoff kan utvikle SLE-lignende utslett kort tid etter fødselen. Symptomene (neonatal lupus) går gradvis over i løpet av et par måneder. Du kan lese mer om svangerskap og SSA/SSB antistoff her. Dessuten ses økt risiko dersom sykdommen rammer indre organer som nyrer (interstitiell nefritt, renal tubulær acidose) og lunge eller hjerte. Litteratur; Ballester C, 2017, Ballester C, 2017; Haga HJ, 2005; Generelt om svangerskap ved revmatisk sykdom her; Mer info her (Nasjonalt Kompetansesenter, St Olavs).
Prognose
De fleste med Sjøgrens syndrom har normal livslengde. Symptomer med tørrhet og tretthet/utmattelse vedvarer imidlertid ofte over mange år og nedsetter livskvaliteten (referanse: Enger TB, 2011).
Kontroll og oppfølging
De som er mest utsatt for lymfekreft (lymfom) har høye antistoff, høy sykdomsaktivitet, lavt antall hvite blodlegemer (spesielt lymfocytter) og lave komplementer (C3, C4) i blodprøver og/eller ektopiske germinal-center i spyttkjertelbiopsi (vevsprøve) (referanse: Jonsson MW, 2012). Slike tilfeller identifiseres av revmatolog. Utsatte personer bør kontrolleres regelmessig hos fastlegen eller revmatolog 1-2 ganger årlig.
- Aktuelle undersøkelser kan omfatte: Sykehistorie på nattesvette, feber, nedsatt appetitt, vekttap, vurdering av spyttkjertler og lymfeknuter, lever og milt, undersøkelse av lunger, vurdering av ledd, blodprøvekontroller (SR, Hb, trombocytter, leukocytter med differensialtellinger, ASAT, ALAT, CK, IgG, C3, C4) og urin stiks.
- Pasienter uten komplikasjoner eller aktuelle risikofaktorer (se ovenfor) og med normale prøver trenger vanligvis ikke et slikt kontroll-opplegg.
Nyttige lenker
- Henvisning til spesialist. Stikkord for innholdet i henvisning til revmatolog her
- Journalskriving ved Sjøgrens syndrom. Nøkkelord for journalskriving ved Sjøgrens her
- Medisinske undersøkelser ved Sjøgrens syndrom. Stikkord for utredning av Sjøgrens her
- Fatigue Severity Scale (FSS).
- Kosthold ved revmatiske sykdommer
Retningslinjer
Litteratur
- Ramos-Casals M, 2019 (EULAR anbefalinger)
- Jonsson R, 2018
- Holdgate N, 2016
- Ræder S, 2019 (tørre øyne)
- Grans Kompendium i Revmatologi
- Store Norske Leksikon

